Понятие и причины дискинезии кишечника у детей
Дискинезия – патология кишечника, при которой происходит снижение тонуса стенок органов желудочно-кишечного тракта и нарушается их двигательная функция. При этом заболевание затрагивает только пищеварительную систему, не влияя на работу других систем организма ребенка.
Чаще всего заболевание появляется из-за несоблюдения правил питания, в частности, при недостатке в рационе клетчатки. При наличии патологий других органов брюшной полости увеличивается риск развития дискинезии. Другие причины появления заболевания:
- злоупотребление жирной, соленой, копченой едой и газированными напитками;
- переедание и большие промежутки между примами пищи;
- постоянные эмоциональные нагрузки, которые негативно влияют на нервную систему;
- отсутствие нормального сна;
- инфекции желудочно-кишечного тракта;
- генетическая предрасположенность;
- гинекологические проблемы;
- дисбактериоз, недостаток полезных бактерий приводит к снижению перистальтики;
- недостаточное количество ферментов поджелудочной железы и желчного пузыря;
- патологическая выработка гормонов;
- заболевания центральной нервной системы;
- индивидуальная непереносимость некоторых продуктов питания;
- длительный прием гормональных и антибактериальных препаратов;
- слабая двигательная активность ребенка;
- недостаточное потребление жидкости.
Методы лечения
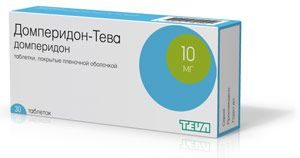
Как лечить ребенка? Лечение ДЖВП осуществляется с использованием специально предназначенных медикаментозных препаратов, в сочетание с соблюдением лечебной диеты.
В качестве медикаментозной терапии назначают прием следующих групп препаратов:
- Прокинетики (Домперидон) необходимы для нормализации моторики органов желчевыводящей системы.
- Холеретики (Аллохол) способствуют нормализации процесса образования желчи.
- Холекинетики (Сульфат Магния) улучшают процесс отхождения желчи.
- Ферментные препараты (Мезим) позволяют улучшить пищеварение.
- Гепатопротекторы (Эссенциале) позволяют нормализовать работу печени, восстановить ее функциональность.
Возможные осложнения и профилактика
В большинстве случаев дискинезию кишечника удается вылечить полностью. Нередко патология осложняется гастритом, язвенным поражением, холециститом, образованием опухолей. Длительный понос может привести к обезвоживанию организма, обострению депрессивного состояния, снижению активности больного и ухудшению качества его жизни.
Чтобы избежать неблагоприятных последствий, врачи советуют придерживаться профилактики.
- Позаботиться о правильности питания. В рационе не должны присутствовать фаст-фуды, перекусы, полуфабрикаты, специи и пряности. Детей нужно кормить пищей, богатой витаминами и минералами.
- Употреблять много жидкости.
- Исключить различные пагубные привычки.
- Избегать чрезмерных физических нагрузок. Но при этом каждое утро делать зарядку.
- Избегать стрессовых ситуаций. Ребенок не должен находиться в страхе, иначе дискинезия возник на фоне соматики и будет долго беспокоить пациента.
- Не давать детям бесконтрольно медикаменты.
У некоторых пациентов симптомы патологического процесса не исчезают даже после проведенного лечения. Это говорит о том, что причину не удалось устранить. У других болезнь приобретает хронический характер, но примерно 10% больных наблюдается стойкая ремиссия. Поэтому при проявлении первых признаков нужно в срочном порядке обратиться за помощью к доктору.
Патологические изменения пищеварительного тракта у детей начинаются вследствие неправильного питания. Чаще нарушения фиксируются у детей, рацион которых небогат клетчаткой. На фоне инфекционных болезней кишечника возникает первичная дискинезия кишечника у детей, симптомы и лечение которой рассмотрим более детально. Вторичная форма болезни спровоцирована болезнью любого органа брюшины. Дискинезия кишечника у детей симптомы и лечение своевременное поможет избавится от недуга.
Способы лечения заболевания
При лечении вторичной дискинезии основной целью является устранение основного заболевания. Затем начинается купирование признаков расстройства пищеварения. В ином случае патологию нельзя будет вылечить. Комплексная терапия включает применение лекарственных препаратов, психотерапию, физиотерапию и правильное питание.
Чтобы устранять некоторые симптомы, врачи назначают применение клизм небольшого объёма с маслами. Если протекает спастическая дискинезия, то рекомендуются спазмолитические медикаменты. В некоторых случаях выписывают лекарства от приступов тошноты и рвоты. Чтобы восстановить микрофлору кишечника, назначают приём пробиотиков и бифидобактерий. Проявление расстройства пищеварения с частыми запорами лечится с применением слабительных средств.
Лечебная диета
Когда происходит нарушение функций пищеварительного тракта, то возникает частое газообразование. Поэтому рекомендуется исключить из рациона продукты, провоцирующие появление метеоризма.
При дискинезии кишечника диета составляется с исключением из питания следующей пищи:
- бобовых культур;
- цельного молока;
- картофеля;
- капусты белокочанной;
- лука;
- жирного мяса и рыбы;
- свежего белого и чёрного хлеба;
- спиртных напитков;
- хлебобулочных изделий и выпечки;
- сладкого.
Питание при дискинезии тонкого или толстого кишечника должно быть дробным и доходить до 5 раз в день. Во время диетической терапии требуется придерживаться восполнения водного баланса и выпивать до 2 литров жидкости. Это требуется делать до и после приёма пищи. Употребление напитков во время еды приводит к снижению концентрации соляной кислоты. Это отражается на переваривании пищи.
Во время начала введения рациона исключают из употребления продукты с содержанием эфирных масел.
Разновидности и симптомы патологии
Появление дискинезии объясняется воздействием различных факторов:
- первичная – затрагивает только органы пищеварения;
- вторичная – появляется при наличии других патологий.
Разновидности вторичной дискинезии:
- медикаментозная – возникает из-за неграмотного лечения дисбактериоза (диареи, запора);
- аллергическая – организм реагирует на раздражители, нарушая перистальтику кишечника;
- другие виды, связанные с нарушениями работы желудка и желчного пузыря.
Классификация по характеру течения:
- Гипермоторная (спастическая). Характеризуется появлением диареи из-за увеличения тонуса пищеварительной системы. Активное сокращение стенок приводит к поносу.
- Гипомоторная (атоническая). При этом тонус кишечника значительно снижается, и перистальтика замедляется. Это провоцирует появление запора и кишечной непроходимости. Появляется боль в животе.
Главными симптомами патологии являются нарушения пищеварения и приступообразные боли в животе. Режущие, ноющие или колющие болевые ощущения возникают после еды, ослабевают после акта дефекации, могут беспокоить во время сна.
Другие симптомы дискинезии:
- потеря массы тела;
- бледный цвет кожи;
- повышенное газообразование;
- недостаток гемоглобина в крови;
- снижение или отсутствие аппетита;
- неприятный привкус во рту;
- тошнота, отрыжка;
- слабость;
- у детей до года появляется капризность.
Профилактические меры предупреждения болезни
Для предупреждения развития расстройства пищеварения врачи рекомендуют придерживаться здорового образа жизни. При возникновении стрессовых ситуаций стараться пресекать их изначально. Продукты питания должны быть разнообразными. Поэтому стоит следить за своим рационом. При психических расстройствах требуется пройти терапевтический курс с применением успокаивающих средств.
В профилактических мерах следует проходить медицинское обследование не менее 2 раз в год. Это поможет своевременно обнаружить заболевание, которое можно вылечить на ранних стадиях.
Расстройство пищеварительного тракта развивается в любом возрасте. Однако в большинстве случаев под риск попадает молодёжь. Заболевание протекает с похожей клинической картиной, как у других патологий пищеварения. Диагностику проводит исключительно гастроэнтеролог. Лечение дискинезии кишечника у взрослых и детей происходит одинаково с устранения симптомов и основной болезни. В основу входят лекарства и составление правильного меню. После завтрака делают перекус из фруктов или творожка.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Диета при дискинезии
Правильная диета является самым основным методом лечения не только дискинезии, но и множества других кишечных заболеваний. Еще в древности лекари говорили: «Человек — то, что он ест». Поэтому к этому вопросу нужно отнестись со всей серьезностью.
Для любой диеты назначаемой малышу существуют определенные правила:
- Продукты, которые потребляет ребенок, не должны содержать консервантов красителей и ароматизаторов искусственного происхождения.
- В рацион должны быть включены такие крупы, как пшеница, гречка, овсянка. Они должны быть приготовлены в виде клейкой каши, только в такой консистенции они будут максимально полезны для малыша.
- Чтобы не искажать картину протекания болезни, нельзя давать малышу рисовые каши. Они слишком хорошо закрепляют кал.
- Недостающую клетчатку ребенок может получить из яблок, капусты, моркови и свеклы. Фрукты следует давать в свежем виде, протерев их в пюре.
- Если заболевание сопровождается запорами, то нужно давать ребенку много свежих соков из моркови и яблок. Очень полезен свекольный сок. Для этих же целей подходит несладкий отвар из ягод шиповника, кроме того, он очень богат витамином С.
- Вся пища готовится или на пару, или варится. Соль добавлять можно, но в очень ограниченных количествах.
- Обязательно давайте ребенку молочные продукты, особенно кефир, творог и сметану. Они содержат не только лактобактерии, но и полезный для костей малыша кальций.
- Ни в ком случае ребенок не должен есть жареное жирное мясо или рыбу. Нельзя давать ему острую или копченую пищу, мучные, сладкие продукты (пирожные, торты).
Порции должны быть маленькими, передать малыш не должен. Но кормлений должно быть не менее 6 раз в день
Очень важно, чтобы маленький ребенок соблюдал режим сна, спать он должен не только ночью, но и днем
Привычка правильно питаться и соблюдать режим дня, привитая ребенку в детстве, обязательно скажется положительно не только на здоровье его кишечника, но и всего организма. Ребенок, который правильно питается и соблюдает режим сна, имеет и крепкий иммунитет, поэтому ему будут не страшны ни запоры, ни диарея, ни вирусные заболевания. Человек, выросший с такими привычками, никогда не заболеет на сквозняке и не подцепит вирус на улице, он будет жить полноценной и долгой жизнью. Таким образом, заботясь о здоровье своего ребенка сейчас, вы закладываете долгосрочные привычки здорового образа жизни, которые будут защищать его до самой старости.
Способы диагностики дискинезии
 Проведение диагностики при подозрении на наличие дискинезии желчных путей у детей проводится в несколько стадий. На первом этапе врач проводит визуальный осмотр и фиксирует характерную симптоматику нарушения. При помощи пальпации проверяет наличие болевой симптоматики в эпигастральной зоне и области расположения пузыря.
Проведение диагностики при подозрении на наличие дискинезии желчных путей у детей проводится в несколько стадий. На первом этапе врач проводит визуальный осмотр и фиксирует характерную симптоматику нарушения. При помощи пальпации проверяет наличие болевой симптоматики в эпигастральной зоне и области расположения пузыря.
Врач назначает исследования для определения стадии, разновидности болезни и подбора курса индивидуальной терапии. Среди распространенных методов диагностики, специалисты называют:
- проведение клинического, биохимического или общего анализа крови, призванного определить содержание липидов в плазме и наличие антител к гепатитам вирусного типа;
- сдачу кала для определения наличия яйцеглистов;
- бактериологический посев с целью исключения диагноза дисбактериоз;
- копрограмму;
- магнитно-резонансную холангиографию;
- эндоскопию двенадцатиперстной кишки, пищевода и желудка;
- дуоденальное зондирование, необходимое для определения объема выделяемого секрета, оценки его состава и существующих рисков развития осложнений;
- внутривенную или пероральную холецистографию;
- холесцинтиграфию при помощи радионуклидов;
- гастроскопию.
Для оценки тонуса, сократительного потенциала органа и состояния сфинктера Одди практикуется употребление завтрака, выступающего в роли раздражителя, после которых проводится обследование при помощи ультразвука.
Как проводится у детей диагностика
Дети с неясными болями в зоне желчевыводящих путей должны обязательно осматриваться гастроэнтерологом. Чтобы правильно поставить диагноз, необходимо исключить прежде всего воспалительные заболевания, аномалии развития, выявить такие причины, как лямблиоз, глистная инвазия. В комплекс обследования включают лабораторные и инструментальные методы.
Анализ крови — не показывает специфических отклонений, но дает возможность по лейкоцитозу, росту СОЭ предположить воспалительный процесс. Эозинофилия указывает на паразитарное заражение. В сыворотке венозной крови проверяют уровень билирубина, показатели печеночных проб (аспарагиновую и аланиновую трансаминазы), щелочную фосфатазу, альдолазу. Повышенные значения говорят за гепатит, воспаление поджелудочной железы.
В анализе кала проверяется копрограмма (показатели перевариваемости пищи). Диспепсия проявляется непереваренными волокнами, повышенным содержанием слизи. При микроскопии возможно выявление глистов, лямблий. Дуоденальное зондирование необходимо для исследования желчи. Оценивается объем, химический состав (повышенное содержание солей при застое выпадает в осадок и формирует камни). Под микроскопом можно увидеть лямблии, грибы.
Рекомендуется сделать бак посев кала и дуоденального содержимого для более детального исследования инфицирования желчевыводящих путей.  Для облегчения проглатывания зонда проводят предварительную анестезию корня языка специальным раствором
Для облегчения проглатывания зонда проводят предварительную анестезию корня языка специальным раствором
УЗИ желчного пузыря и протоков позволяет проверить размеры, форму желчного пузыря, проходимость путей, выявить аномалии, камни. Чтобы определить нарушение сократимости мышечного слоя и сфинктеров, УЗИ повторяют после провокации (дают съесть яйцо, выпить раствор Ксилита).
Фибродуоденогастроскопию проводят детям старшего возраста, маленьким только под наркозом. Метод позволяет осмотреть верхние отделы пищеварительного тракта, взять анализ желчи из двенадцатиперстной кишки, проверить кислотность желудочного сока.
Рентгенологическое исследование с применением контрастирующих веществ, магниторезонансная томография детям практически не проводится, поскольку сложно обеспечить неподвижность во время снимков. В обследовании ребенка подросткового возраста можно использовать холецистохолангиографию, магниторезонансную методику.
Желчный пузырь и протоки хорошо контрастируются. Видны контуры, возможные расширения или спайки, изменения формы.
Виды
Дискинезию толстой кишки разделяют на первичную и вторичную. При дисфункции преобладает один из клинических признаков:
- расстройства кишечника. Попеременная дисфункция стула, выражающаяся в поносе и запоре;
- выраженный болевой синдром;
- доминирование невротических проявлений.
Происхождение дискинезии может быть:
- неврогенное. Наступает при наличии органики в поражении нервной системы или выраженной дистании;
- психогенное. Отправной точкой считаются признаки депрессии, неврозы, проявления астенического синдрома;
- гормональное. Дисфункция в деятельности эндокринной системы создает условия для неверной работы органов пищеварения. К этой группе прилагают нарушение выработки половых гормонов;
- токсическое. Первопричиной становится длительное злоупотребление алкогольными напитками и спиртосодержащей продукцией. Сюда входит токсичное воздействие паров красок на производствах, отравление свинцом;
- медикаментозное. Бесконтрольный прием лекарственных препаратов, способствующих выходу кала или обладающих скрепляющим действием, приводит к развитию проблем с органами пищеварения;
- алиментарное. Толчком для дискинезии становится неверно подобранное диетическое питание или бесконтрольный прием пищи;
- гиподинамическое. Становится осложнением по завершению хирургии органов брюшной полости или фоном при диагностике астенических проявлений, гипокинезии;
- становится результатом нарушенного обмена веществ, аллергий и непереносимости отдельных видов продуктов. Больные жалуются на боли различной интенсивности;
- аномальности в развитии пищеварительного органа.
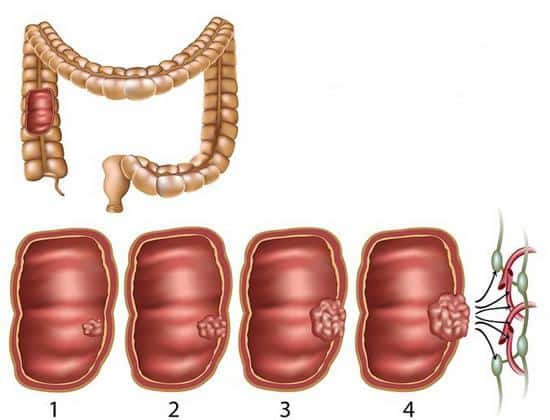
Изменение двигательной функции приводит к развитию дискинезии по гиперкинетическому и гипокинетическому типу.
Гипертонической дискинезии толстой кишки или спастической дискинезии присущи гипертонусовые проявления. Работа мускулатуры кишечника носит спастический характер. Результатом становятся колики. Возникают прогрессивные запоры, которые отличаются своим упорством. Боли ощущаются приступами высокой интенсивности и напоминают схватки. Ощущаются в основном в нижних отделах живота. Боли утихают после похода в туалет. Причиной чаще становятся токсоинфекции организма. К такому же результату приводит поглощение продуктов, мало совместимых между собой.
Гипертонический тип дискинезии толстого кишечника становится причиной растяжения мышц сфинктера. При долгом отсутствии стула каловые массы выходят большими скоплениями. Участок кишки расширяется. Проявляется причиной выпадения кишки и непроизвольного выхода кала. Чем дольше по времени длится запор, тем выше интенсивность болевого синдрома. Дискинетический колит становится следствием замедленной работы кишечника.
Дискинезия по гипотоническому типу именуется как атоническая. Перистальтика ослабевает. Тонус мышц снижается. Расстройства кишечника выражаются в длительном запоре. Больного распирает от невозможности опорожнить кишечник. Пациент не в силах назвать определенное место боли. Она растекается по всему животу. Сниженная перистальтика приводит к замедлению процесса обмена веществ. Нарастает количество лишних килограммов. При походе в туалет основным процессом становится выброс газов. Кал выходит в малом количестве. Присутствуют боли. Акт дефекации затруднен, и токсические вещества скапливаются в организме. Их уровень возрастает, и человек испытывает дискомфорт в виде аллергических реакций, слабости, постоянного чувства болезненности.
Моторика кишечника зависит от употребляемых продуктов. Соблюдение строгой диеты или питание одним видом продуктов приводит к дисфункции органа. Употребление пищи, которая переработана в консистенцию пюре, сидячий образ жизни, отсутствие продуктов с высоким содержанием клетчатки, пониженная физическая активность негативно влияют на работу кишечника. Диагностируется кишечная непроходимость. Оперативным вмешательством решается вопрос гипомоторной дискинезии толстой кишки.
Лечение
Когда диагностируется дискинезия желчевыводящих путей у детей, лечение назначается и проводится под наблюдением лечащего врача. Самолечение данного заболевания весьма опасно. Важным фактором в лечебной терапии является своевременная диагностика, на более ранних этапах лечение быстрее дает положительные результаты. Продолжительность терапии достаточно большая, к тому же немаловажным аспектом считается и соблюдение всех рекомендаций со стороны родителей ребенка.
Лечение гипомоторной дискинезии у детей состоит из таких видов лечения:
- медикаментозная терапия,
- диета,
- физиотерапия,
- посещение лечебных курортов и санаториев.
Медикаментозное лечение состоит из:
- Желчегонных препаратов. К таким относятся: «Холензим», «Аллохол», «Холагол», «Лиобил», «Эуфилин».
- Медикаментов, для повышения тонуса сфинктера желчных путей. Среди них выделяют: «Ксилит», «Сорбит», «Магния сульфат».
Также популярны отвары из ромашки, шиповника, мяты. Отлично зарекомендовала себя терапия при помощи минеральных вод, для гипомоторного типа рекомендуется минеральная вода со средним содержанием минералов. Для гипермоторной — с малым количеством содержащихся минералов.
Этапы лечения дискинезии у детей делятся на:
- Реабилитация на ранней стадии. На этом этапе врачи проводят восстановление желчевыводящей функции, назначается антибактериальная и физиотерапии. К физиотерапии относится электрофорез.
- Поздней стадии. На этом этапе назначается лечение при помощи минеральных вод в специальном местном санатории. Антибактериальная терапия продолжается.
- Профилактика. Проводится путем отправления ребенка на лечебные курорты, где главной методикой считается лечение грязевыми ваннами. Помимо этого выписываются препараты с антибактериальным и противовоспалительным действием.
При дискинезии желчевыводящих путей, рекомендации заключаются также в соблюдение специальной диеты, которая включает:
- обязательное употребление кисломолочной продукции,
- запрещен прием: чеснока, лука, копченых продуктов, сдобы, эфирных масел и перца,
Родителям стоит внести, как закономерность приготовление не жирных, острых и жареных блюд. Благотворно влияют вегетарианские блюда, различные супы, бульоны, крем-суп со сливками. Также необходимо исключить потребление абсолютно всех продуктов, содержащих грубую клетчатку. Среди них какао и сдоба. Кондитерские изделия также противопоказаны, никаких тортов и пирожных с кремом. Соленья и сало категорически запрещены.
Все блюда лучше готовить на пару или в духовке. Салаты можно заправлять растительным или сливочным маслом, также подходит оливковое и льняное. Если ребенок не может жить без сладкого, то врачи разрешают мёд, варенье, фрукты и пастилу.
Вылечить такое заболевание, как дискинезия желчевыводящих путей у ребенка можно, но придется приложить достаточное большое количество усилий всей семье. Для нормализации пищеварения и оттока желчи желательно прилечь на правый бок, подложить теплую грелку сразу же после употребления пищи. Питание лучше разделить на небольшие порции и кормить малыша в одно и то же время. Так организм быстрее настроиться на прием пищи.
Методы лечения дискинезии желчевыводящих путей также включает и физиотерапию. Она включает:
- СВЧ и пелоидотерапия.
- Радонные, хвойные, натриево-хлоридные ванны, гальванический воротник по методу Щербака.
- Электрофорез брома.
- СМТ терапия.
Профилактика физиотерапией не осуществляется.
Детям при дискинезии желчевыводящих путей часто назначают посещение специальных лечебных курортов и пансионатов. Лечение в них проводится при помощи минеральной воды с различным содержанием в ней минералов. Для каждого типа болезни показано разное количество, содержащихся в ней минералов. Лечение минеральной водой бывает нескольких видов: прием внутрь, клизма, тюбаж. Перед едой детям рекомендуется выпивать стакан минеральной воды, для каждого типа интервал разный. При повышенной кислотности воду необходимо пить за 60-120 минут до приема пищи, при пониженной — за 15 минут.
Особое влияние оказывают и клизмы с минеральной водой. Это помогает вывести токсины из организма, эффективна при запорах и задержавшейся слизи. Тюбаж противопоказан при холестазе, острой форме гепатите и желчнокаменной болезни. Процедура проводится для отведения желчи и для каждого типа дискинезии подбираются различные вещества. При гипомоторном эффективны настойка кукурузы и минеральной воды наименьшей концентрации минералов. При гипермоторном эффективны шиповник, сорбит и масло растительное.
Диагностика
 Симптомы при дискинезии не являются специфическими – то есть, характерными только для этого патологического состояния. Поэтому на основе одной клинической картины диагноз поставить трудно. Это значит, что необходимо назначить физикальные (осмотр, прощупывание, простукивание, выслушивание), инструментальные и лабораторные методы исследования.
Симптомы при дискинезии не являются специфическими – то есть, характерными только для этого патологического состояния. Поэтому на основе одной клинической картины диагноз поставить трудно. Это значит, что необходимо назначить физикальные (осмотр, прощупывание, простукивание, выслушивание), инструментальные и лабораторные методы исследования.
При осмотре в случае атонии желудка и его расширения можно заметит увеличение живота в его верхних отделах.
При прощупывании (пальпации) определяется умеренна болезненность в проекции желудка (это поможет в диагностике, так как боли вне пальпации более «блуждающие» и ошибочно могут натолкнуть на мысль о поражении другого органа).
Простукивание (перкуссия) живота информативно только в случае расширения желудка – будет слышен характерный громкий звук, словно стучат по барабану.
Прослушивание живота фонендоскопом неинформативно – даже если наблюдаются судорожные сокращения стенки желудка, они не будут продуцировать тех выраженных перистальтических звуков, которые наблюдаются со стороны кишечника.
Для подтверждения дискинезии желудка используют такие инструментальные методы, как:
гастроскопия – во время нее стенки желудка осматривают изнутри с помощью гибкого зонда со встроенной оптикой.
Обратите внимание
Гастроскопия подтвердит отсутствие органических изменений в желудке (язва, новообразование), что является аргументом в пользу функциональных изменений. При этом может наблюдаться некоторое утолщение слизистого слоя желудка.
Во время гастроскопии делают гистологический забор тканей желудочной стенки, которые потом изучат под микроскопом.
- электрогастрография – во время нее определяют электрических потенциалы во время сокращения мышечной стенки желудка. По их характеристикам можно делать выводы о том, имеются ли нарушения сократительной активности мышечных волокон желудка;
- рентгеноскопия и –графия – с их помощью можно определить, стенка желудка спазмирована или атонична, выявить опущение этого органа и признаки рефлюкса. Если при этом используется контраст, то оба метода помогут изучить скорость опорожнения желудка от проглоченного контрастного вещества (взвеси бария) и на основе этого сделать выводы о тяжести изменений его стенки.
Из лабораторных методов эффективно микроскопическое исследование биоптата, взятого во время гастроскопии – оно поможет подтвердить или исключить органическое поражение желудочной стенки.
Лечение дискинезии желчного пузыря
Лечение начинается после медицинского обследования ребенка и зависит от формы дисфункции и характера основного заболевания. Лечение должно быть комплексным.
Важную роль в лечении играют рациональный режим дня, нормализация режима труда и отдыха.
Физиологическая длительность ночного сна в подростковом возрасте составляет 8 часов в сутки, у младших школьников 9–10 часов. При выраженном астеническом синдроме рекомендуется дополнительный дневной сон.
Физическая активность — умеренная. Следует избегать физического переутомления и стрессовых ситуаций.
Существенное повреждающее действие на центральную нервную и вегетативную систему оказывает электромагнитное излучение, в связи с чем необходимо ограничивать время просмотра телепередач и работы за компьютером до 2–3 часов в день.
Особое внимание уделить правильному питанию. Прием пищи должен быть 5-6 раз в день, небольшими порциями
Рекомендуются нежирные сорта птицы и мяса, нежирные молочные продукты.
Не рекомендуется употреблять продукты в холодном виде — это может вызвать спазм желчевыводящих путей. Исключить: жареное, маринады, копченности, грибы, шоколад, крепкие бульоны, газированные напитки.
Рекомендуется диета № 5.
При гиперкинетической форме заболевания назначают нейротропные средства с седативным действием ( валериана, бром, персен).
Валериану в таблетках по 20 мг назначают: детям раннего возраста — по 1/2 таблетки, 4-7 лет — по 1 таблетке, старше 7 лет — по 1-2 таблетки 3 раза в сутки.
Для снятия болей используют спазмолитики: но-шпа, папаверин; мебеверин (дюспаталин) — с 6 лет, пинаверия бромид (дицетел) — с 12 лет.
Но-шпу в таблетках по 40 мг назначают при болях детям 1-6 лет — по 1 таблетке, старше 6 лет — по 2 таблетки 2-3 раза в сутки.
Папаверин (таблетки по 20 и 40 мг) детям с 6 мес — по 1/4 таблетки, увеличивая дозу до 2 таблеток 2-3 раза в сутки к 6 годам.
Желчегонные средства: холензим, аллохол, берберин, — назначают курсом 2 нед в месяц в течение 6 месяцев.
Желчь + порошок поджелудочной железы и слизистой оболочки тонкой кишки (холензим) в таблетках по 500 мг назначают:
детям 4-6 лет — по 100-150 мг, 7-12 лет — по 200-300 мг, старше 12 лет — по 500 мг 1-3 раза в сутки. Активированный уголь + желчь + листья крапивы двудомной + луковицы чеснока посевного (аллохол)
детям до 7 лет назначают по 1 таблетке, старше 7 лет — по 2 таблетки 3-4 раза в сутки в течение 3-4 нед, курс повторяют через 3 месяца.
Травы, обладающие желчегонным действием: сушеница топяная, артишок посевной, аир болотный, бессмертник песчаный, одуванчик лекарственный, барбарис обыкновенный, мята перечная, кукурузные рыльца, шалфей лекарственный и др.
Курс фитотерапии в среднем составляет 1 месяц.
Рекомендуют электрофорез папаверина, новокаина, тепловые процедуры (парафиновые и озокеритовые аппликации) на область печени.
В питании, кроме общих рекомендаций, описаных выше, необходимо ограничить прием продуктов, стимулирующих отделение желчи: яйца, пряности, растительное масло.
При гипокинетической форме рекомендуют нейротропные средства стимулирующего действия: настойку женьшеня, экстракт алоэ, пантокрин, элеутерококк по 1-2 капли на год жизни 3 раза в сутки.
Показаны холекинетики (домперидон, магния сульфат и др.), ферменты.
В питании рекомендован прием продуктов, стимулирующих отделение желчи: яйца, пряности, растительное масло, овощи, фрукты.
При спазме сфинктера Одди терапия включает холеспазмолитики (дюспаталин, дротаверин, папаверина гидрохлорид), ферменты.
При недостаточности сфинктера Одди — прокинетики (домперидон), а также про- и пребиотики при микробной контаминации тонкой кишки.
Как сделать тюбаж?
Хорошим дренажным действием обладают тюбажи. Тюбажи назначаются только после купирования спастического состояния сфинктеров. Тюбажи (слепое зондирование) назначают 1-2 раза в неделю (на курс — 10-12 процедур).
Процедура позволяет улучшить отток желчи из пузыря и восстановить его мышечный тонус.
Для тюбажа можно использовать: 15–20 мл 33% теплого раствора сернокислой магнезии, или 2 яичных желтка, или теплое оливковое (кукурузное масло), или 100–200 мл 10% раствора сорбита, ксилита,
или минеральные воды («Ессентуки» № 17, «Нафтуся», «Арзни», «Увинская»).
Процедуру проводят после ночного сна. Минеральную воду используют негазированную, подогретую до 35-36 °C. Количество — 3 мл на 1 кг веса ребенка. На тощак дать ребенку выпить минеральную воду (или другой состав для тубажа),
положить на правый бок, к правому подреберью положить теплую грелку. Во время процедуры для открытия сфинктера Одди делать по 2–3 глубоких вдоха каждые 5 минут.
Время проведения процедуры — 1-2 часа ( не менее 45 минут).
Клинические формы и проявления дискинезии желчевыводящих путей у детей (ДЖВП)
Гипермоторная (или гиперкинетическая) ДЖВП. Возникает при излишнем спастическом сокращении желчного пузыря. Характерны резкие кратковременные приступы болей (колики) в правом боку. Боли усиливаются при быстром беге и ходьбе (обычно на уроках физкультуры), в стрессовых ситуациях и при нарушении диеты. Больные гипермоторной ДЖВП не переносят жирное, жареное и желтки яиц.
Гипомоторная (или гипокинетическая) ДЖВП. Желчный пузырь сокращается вяло. Характерны тупые, ноющие боли в правом боку, скорее похожие на ощущение распираний, тяжести, дискомфорта. Боли усиливаются при нарушении диеты или при эмоциональном напряжении. Для детей с гипомоторной ДЖВП характерны запоры.
Смешанная ДЖВП. Сочетает в себе признаки и гипомоторной и гипермоторной форм. В разных ситуациях ведет себя непредсказуемо.
Помимо болей в животе, ДЖВП обычно сопровождают:
- Снижение аппетита.
- Тошнота.
- Непереносимость жирной пищи.
- Иногда рвота при переедании жирной и сладкой пищи.
- Горечь во рту.
- Неустойчивый стул (чередование запоров и поносов).
- У больных ДЖВП обычно есть признаки расстройства вегетативной нервной системы.































