Диагностика
Диагноз интерстициальной пневмонии ставят по жалобам пациента, данным анамнеза (истории течения) патологии, результатам дополнительных методов исследования (физикальных, инструментальных, лабораторных).
Из анамнеза выясняют у больного следующее:
- что предшествовало возникновению симптоматики;
- не контактировал ли пациент с больными, имеющими инфекционные патологии;
- какова была динамика болезни.
При физикальном обследовании выявляют следующие нарушения:
- при общем осмотре – общее состояние больного зависит от степени поражения легких. Кожные покровы и видимые слизистые бледного оттенка, при прогрессировании патологии становятся цианотичными (синюшными). В случае развития хронических форм может наблюдаться потеря массы тела;
- при местном осмотре – дыхание пациента учащенное и поверхностное. При хроническом течении могут наблюдаться симптомы «барабанных палочек» (конечные фаланги пальцев кистей утолщены) и «часовых стекол» (ногтевые пластины пальцев кисти выпуклые);
- при пальпации (прощупывании) – обнаруживают ослабление голосового дрожания (так называют мелкое сотрясение грудной клетки при произношении больным звуков – его оценивают, положив ладони на грудную стенку обследуемого);
- при перкуссии (простукивании) – в случае развития обширного процесса перкуторный звук притуплен;
- при аускультации (прослушивании фонендоскопом) – выслушивается жесткое везикулярное дыхание, определяются разнокалиберные влажные хрипы на всей протяженности легочной ткани. Также слышна крепитация – звуки, словно шуршат целлофаном.
Инструментальные методы, привлекаемые в диагностике патологии, это:
- рентгенография органов грудной клетки – на рентгенологических снимках обнаруживают утолщения между долями и внутри них, которые соответствуют распространению соединительной ткани легких;
- рентгеноскопия органов грудной клетки – осмотр проводится непосредственно на экране рентгенологической установки, при этом можно оценить не только строение легких, но и их способность к расправлению;
- компьютерные методы – дают более точное представление, чем рентгенография, про воспаление в соединительной ткани легких. Используются компьютерная томография (КТ) и ее усовершенствованный вариант – мультиспиральная компьютерная томография (МСКТ);
- спирометрия (дыхательные пробы) – пациент выполняет серию вдохов и выдохов, задерживает дыхание, объем задействованного воздуха измеряют, делают вывод про степень дыхательной недостаточности;
- сцинтиграфия (радиоизотопное исследование) – больному с подозрением на интерстициальную пневмонию внутривенно вводят фармпрепарат с «прикрепленными» радиоизотопами, они с током крови поступают в интерстициальную ткань легких и при томографии создают разноцветное изображение. По характеристикам такого изображения делают выводы про нарушения со стороны интерстиция;
- биопсия – длинной тонкой иглой, проколов грудную стенку и плевру, делают забор легочной ткани. После изучения макроскопических характеристик тканей (цвета, консистенции, структуры, видимой глазу) изъятые ткани отправляют в лабораторию для изучения под микроскопом;
- плевральная пункция – ее делают при подозрении скопления экссудата в плевральной полости. Делают прокол грудной стенки и плевры тонкой длинной иглой, если имеется реактивный выпот, то его отсасывают и исследуют под микроскопом.
Из лабораторных методов в диагностике описываемого заболевания используют такие, как:
- общий анализ крови – обнаруживают увеличение количества лейкоцитов (лейкоцитоз) со смещением лейкоцитарной формулы влево (при выраженном патологическом процессе), а также увеличение СОЭ;
- биохимический анализ крови – выявляют повышенное количество C-реактивного белка, что сигнализирует про наличие воспалительного процесса;
- бактериоскопическое исследование – под микроскопом изучают мокроту, в ней выявляют и идентифицируют возбудителя, который вызвал описываемую патологию;
- бактериологическое исследование – проводят посев мокроты и пунктата на питательные среды, ожидают рост колонии, по их характеристикам (размеру, цвету и так далее) идентифицируют вид инфекционного агента. Метод также используют для определения, к каким антибактериальным препаратам является чувствительным возбудитель – их и назначают затем в лечении интерстициальной пневмонии;
- микроскопия пунктата – в нем выявляют лейкоциты и слущенные клетки покровного слоя плевры;
- гистологическое исследование – под микроскопом изучают тканевую структуру биоптата, в них обнаруживают воспаленные элементы соединительной ткани;
- цитологическое исследование – под микроскопом изучают клеточную структуру биоптата.
Формы
Воспаление легких бывает очаговым и диффузным, сегментарным, лобарным или тотальным, одно- и двусторонним. При поражении сразу обоих органов развивается двусторонняя интерстициальная пневмония – сложный и опасный недуг с тяжелым течением, возникающий как у взрослых, так и у детей. В первую очередь воспаляются альвеолы и интерстиций, затем все остальные структуры легочной ткани. Это довольно серьезное состояние требует срочного оказания медицинской помощи и проведения адекватной терапии. Двусторонняя пневмония является одной из самых частых причин смерти в мире.
Все формы пневмонии отличаются этиопатогенетическими, клинико-морфологическими, лечебно-диагностическими и прогностическими особенностями.
-
Компьютерная томография: двусторонние области альвеолярного помутнения
Острая интерстициальная пневмония начинается как банальная ОРВИ — с резкого подъема температуры и озноба. Внезапно появляется сильная одышка и приступообразный кашель. Болезнь развивается стремительно и быстро прогрессирует. У пациентов нарастают признаки респираторной недостаточности, отекают стенки альвеол, в них скапливается экссудат, возникает фиброзный процесс. Больным требуется ИВЛ до улучшения общего состояния. В противном случае человек погибает. Это самый опасный вид патологии с высоким процентом летальности.
- Криптогенная форма – частое осложнение гриппа, имеющее относительно благоприятный прогноз. В легочной ткани появляются диффузные грануляции, внутри бронхиол и альвеол скапливается экссудат. Патологические изменения в легких исчезают и через определенный промежуток времени появляются вновь. С помощью антибиотикотерапии и прочих лекарственных средств работа органов дыхания восстанавливается в течение месяца.
-
КТ грудной клетки 42-летнего мужчины, больного ревматоидным артритом, с фиброзом легких (рубцеванием легких), вызванным неспецифической интерстициальной пневмонией
Неспецифическая пневмония протекает медленно. В легочной ткани появляются однородные воспалительные изменения, очаги фиброза, отек альвеолярных стенок, скопление внутри экссудата. Больные в течение нескольких лет мучаются от непроходящего кашля и постоянной одышки, усиливающейся по утрам, после физической нагрузки, подъема по лестнице. Эта форма патологии чаще возникает у пожилых лиц и злостных курильщиков. Неспецифическая пневмония может протекать бессимптомно. Пациенты страдают от общей слабости, упадка сил и прочих признаков астенизации. Клинические проявления со стороны дыхательной системы при этом отсутствуют.
- Десквамативная пневмония – незначительное равномерное воспаление интерстиция легочной паренхимы со скоплением макрофагов в стенках альвеол. Недуг проявляется редкими откашливаниями и одышкой после тяжелых нагрузок. Интоксикация не развивается, общее состояние больных остается удовлетворительным. Заболевание хорошо поддается медикаментозному лечению.
- Лимфоидное воспаление легких – редко встречающаяся форма, поражающая преимущественно организм женщин. У больных возникает одышка, слабость, сонливость, сухой кашель, лихорадка, артралгия, снижение веса, лимфаденит. Интерстиций легких и перибронхиальные фолликулы инфильтрируются лимфоцитами. Полное излечение возможно при условии своевременно начатой терапии.
- Идиопатический легочный фиброз характеризуется нарушением архитектоники органа, рубцеванием функционально активной ткани, образованием в легких инфильтратов и полостей с тонкими стенками. Заболевание отличается медленным нарастанием симптоматики. Начинается оно как банальная простуда. При прогрессировании патологии появляются признаки нарушения дыхательной функции и легочной гипертензии — сильная одышка, интенсивный кашель, боль в груди.
- Респираторный бронхиолит отличается подострым течением, слабовыраженным воспалением и поражением бронхиол.
Легочной фиброз – самая частая форма пневмонии, диагностируемая преимущественно у пожилых мужчин старше 65 лет. Десквамативное воспаление легких развивается у детей. Все остальные формы выявляют у пациенток женского пола 35-55 лет.
Диагностика
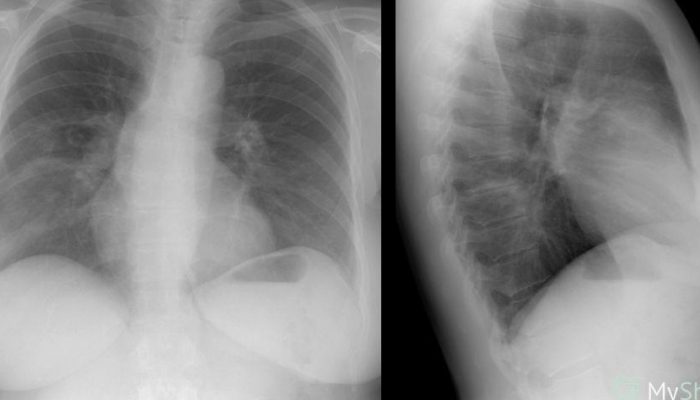
Осматривая пациента, доктору необходимо обратить внимание на дыхание больного. Возникает своего рода неправильное дыхание, то есть тахипноэ. Также наблюдаются изменения в легких при физикальных методах исследования
Диагностируются хрипы крепитирующего характера, которые можно прослушать аускультативным методом
Также наблюдаются изменения в легких при физикальных методах исследования. Диагностируются хрипы крепитирующего характера, которые можно прослушать аускультативным методом.
Что касается общего анализа крови, то наблюдаются некоторые сбои в составе. Повышается уровень лейкоцитов, а также скорость оседания эритроцитов. Обязательно нужно исследовать газовый состав крови. В начальных стадиях гипоксемия артериальная постепенно трансформируется в гиперкапнию терминального генеза.
Очень полезным и информативным методом исследования является рентгенография легких и компьютерная томография. Данные методы доступны для любого, и не являются дорогими. Как только человек заболевает данным недугом, то на рентгенограмме или на томограмме можно выявить некоторые патологические нарушения. Наблюдается резко усиленный рисунок легкого, деформация (тени мелкоочагового характера), а также падает прозрачность полей легких. При развитии интерстициального воспаления легких на снимках врач заметит фиброз и деструкцию легочной ткани.
При интерстициальной болезни легких также эффективным методом исследования является спирометрия. Применяя этот метод, можно определить резкое снижение функции объема органа. Нарушается вентиляция, что является важным сигналом того, что это рестриктивный тип патологии легких. При изменении интерстиции развивается гипертензия легких.
На электрокардиограмме с легкостью можно выявить данную патологию в результате нарушения функции сердца из-за гипертрофии миокарда правого отдела.
Итак, для того чтобы выявить интерстициальную болезнь легких необходимы:
- Рентгенографическое исследование легких.
- Электрокардиограмма сердца.
- Клинический анализ крови.
- Применение бронхоскопа в легочный тракт.
- Специальное исследование крови на газовый и кислотно-щелочной состав.
- Томография легких и органов грудной клетки.
- Биопсия легких.
При возникновении каких-либо симптомов нужно срочно обращаться к пульмонологу, который с точностью определить патологию и назначит адекватное лечение. Соблюдая все настояния и рекомендации доктора, можно добиться положительных результатов.
Как лечить заболевание
Для борьбы с интерстициальной пневмонией, вызванной бактериальной инфекцией, необходимо применить антибактериальную терапию. Основной упор в лечении делается на прием гормональных препаратов, таких как цитостатики и глюкокортикоиды.
Необходимо провести длительное лечение. Минимальная продолжительность приема препарата составляет 3 месяца, иногда она увеличивается до 6 месяцев или даже до нескольких лет. Результаты лечения можно оценить по степени проявления симптомов заболевания.
При развитии интерстициальной пневмонии проводится обследование каждые 3 месяца, чтобы отслеживать силу кашля, уровень одышки и оценить динамику состояния. На рентгенограмме должны отражаться изменения в сторону очищения легких. Если в течение 6 месяцев лечения не наблюдается улучшения, то терапия считается неэффективной.
Для лечения фиброза необходимо применение кислородной терапии. Этот метод обязателен для детей, поскольку у них заболевание прогрессирует быстро. У грудных младенцев проводятся процедуры ингаляции кислородом.
Для эффективного лечения интерстициальной пневмонии необходимо устранить симптомы заболевания. Это включает в себя применение препаратов для снижения температуры, средств от спазмов и препаратов, разжижающих мокроту. Также важным этапом являются процедуры физиотерапии и другие методы общего укрепления организма.
При неправильной постановке диагноза и неподходящем лечении возникает риск возникновения серьезных осложнений у взрослых и детей с интерстициальным воспалением легких, что увеличивает вероятность фатального исхода. Среди наиболее опасных последствий следует выделить:
- склерозирование легочной ткани, вызванное нарушением нормального газообмена и приводящее к необратимому фиброзу;
- недостаточность сердца;
- недостаточность дыхания.
В дополнение к указанным нарушениям, возможно развитие бактериальной инфекции, а на более поздних этапах воспалительный процесс в тканях может привести к возникновению онкологических заболеваний.
Примерно в 75% случаев заражений легких интерстициальной пневмонией происходит клиническое улучшение и стабилизация состояния больного. У 35% пациентов наблюдается выживаемость в течение 10 лет. Почти все случаи лимфоцитарной и криптогенной форм интерстициальной пневмонии имеют благоприятные прогнозы.
Интерстициальная пневмония представляет собой серьезное воспалительное заболевание легких, которое необходимо выявить и лечить немедленно. Недостаток своевременного вмешательства может привести к необратимым ухудшениям здоровья и даже фатальному исходу.
Идиопатическая интерстициальная пневмония: лечение, признаки на рентгене и симптомы
Интерстициальная пневмония – это воспаление легочных тканей, поражающее преимущественно альвеолярные стенки, эндотелий, капилляры и фиброзные ткани паренхимы легких.
Этим термином обозначают целую группу воспалительных процессов межуточной ткани легких неустановленного происхождения. Диагностируется у пациентов разного возраста и пола: может заболеть как взрослый, так и ребенок. Часто исходом заболевания становится пневмофиброз.
Наиболее характерные проявления патологии – прогрессирующая одышка и ухудшение дыхательной функции.
Причины заболевания
Механизмы происхождения этого заболевания исследователями точно не установлены, поэтому оно носит название идиопатической интерстициальной пневмонии. Есть мнение, что болезнь может начинаться по причине расстройства иммунологической саморегуляции, а толчком к его развитию становится появление антигена, на который иммунная система реагирует активной выработкой антител.
Провоцирующими факторами развития этой тяжелой патологии могут выступать:
- возбудители инфекций – цитомегаловирусы, герпесвирусы, вирусы, провоцирующие респираторные инфекции, некоторые виды бактерий (микоплазмы, хламидии, легионеллы, паразитирующие микроорганизмы: риккетсии, пневмоцисты);
- вдыхание некоторых разновидностей пылевых частиц;
- длительное курение (болезнь может развиваться также у тех, кто избавился от этой вредной привычки);Цитомегаловирусы
- иммунодефицитные состояния, например, заболевание ВИЧ и СПИДом, особенно в раннем детском возрасте;
- наличие некоторых аутоиммунных патологий, например, болезни Шегрена (поражаются соединительные ткани с вовлечением в патологический процесс желез внешней секреции);
- некоторые ревматические болезни, протекающие с поражением соединительной ткани;
- медикаментозное лечение некоторыми препаратами (антиаритмическими и противоревматическими).
Симптоматика
Все формы заболевания сопровождаются рядом общих симптомов. Среди них:
Сухой кашель
- кашель (сухой, малопродуктивный);
- одышка (на начальных этапах развития патологии возникает при физической нагрузке, при прогрессировании – проявляется даже в спокойном состоянии);
- затруднение дыхания, невозможность полноценно вдохнуть, ощущение нехватки воздуха;
- боли в области поражения, иногда очень интенсивные, имеющие тенденцию к усилению при попытке вдохнуть полной грудью;
- проявления обструкции бронхов (чаще всего сопровождают десквамативную форму заболевания);
- лихорадочные явления (характерны для криптогенной, неспецифической и лимфоидной форм);
- нарушения сна;
- высокая утомляемость при незначительных нагрузках;
- потеря аппетита, снижение веса.
Для острой формы характерно внезапное начало и стремительное развитие, быстро нарастают симптомы дыхательной недостаточности, более 50% больных умирают. Идиопатический легочный фиброз, напротив, начинается незаметно, симптоматика нарастает довольно медленно. Когда патологический процесс начинает прогрессировать, у пациента наблюдаются нарушения дыхательной функции, легочная гипертензия.
Прогноз и профилактика
Прогнозы при этой патологии зависят от того, в какой форме она протекает, а также от того, насколько выражены фиброзные изменения легочных тканей.
В среднем с таким заболеванием люди живут около пяти лет, если же оно протекает в форме идиопатического легочного фиброза, осложненного склерозом тканей легких и недостаточностью функции дыхательной и сердечно-сосудистой систем, то перспективы значительно ухудшаются, выживаемость не превышает трех лет.
Интерстициальная пневмония в острой форме – тяжелое и опасное заболевание, которое даже при раннем выявлении и адекватной терапии приводит к смерти в более чем в половине диагностированных случаев.
При неспецифической интерстициальной пневмонии добиться улучшения клинических показателей и стабилизации состояния больного удается в 70-75% случаев. В трети случаев прогноз жизни оценивается в 10 лет.
Десквамативную интерстициальную пневмонию удается стабилизировать у 65% пациентов, более 90% живут до 10 лет, 60% – пять лет. Иногда при помощи терапии удается добиться стойкой ремиссии.
При лимфоидной и криптогенной формах прогнозы, как правило, благоприятные.
Профилактика интерстициальных заболеваний легких заключается в отказе от курения, регулярном проведении вакцинаций против гриппа, пневмококковой инфекции, предупреждении бактериальных инфекций, исключении влияния вредных и опасных факторов.
Классификация
Интерстициальная пневмония относится к инфекционным заболеваниям и проявляется постепенным ухудшением состояния. Согласно классификации, интерстициальную пневмонию можно разделить на следующие группы:
- пневмония неспецифического характера;
- интерстициальная пневмония, связанная с лимфоидной тканью;
- интерстициальная пневмония с десквамацией клеток;
- криптогенная интерстициальная пневмония;
- острая форма интерстициальной пневмонии;
- идиопатическая форма пневмонии.

- Идиопатическая пневмония, или идиопатический фиброзирующий альвеолит, является одной из самых тяжелых форм интерстициальной пневмонии. Она встречается у взрослых после 50-60 лет, преимущественно у мужчин. Симптомы этого заболевания включают одышку, которая может усиливаться, сухой приступообразный кашель, который не реагирует на противокашлевые препараты. При прослушивании легких могут быть замечены шумы и треск, напоминающие звук отстегивающейся липучки. Инкубационный период обычно длится около 5 месяцев или дольше. Воспаление в легочной ткани прогрессирует, приводя к серьезным изменениям в легких и других органах. Сердце сильно страдает при этом заболевании, и в некоторых случаях может потребоваться пересадка. Лечение часто начинается поздно из-за отсутствия ранних симптомов, поэтому прогноз обычно неблагоприятный.
- Лимфоидная интерстициальная пневмония — это заболевание, которое встречается у людей с аутоиммунными заболеваниями и у детей, инфицированных ВИЧ. Симптомы включают непродуктивный кашель, одышку, иногда резкую потерю веса, повышенную температуру и повышенную потливость, особенно ночью. У маленьких детей кашель может прогрессировать до бронхоспазма, который, при ослабленном иммунитете и несвоевременной помощи, может привести к задыханию. При лимфоидной интерстициальной пневмонии происходит воспаление альвеол с лимфоцитарной инфильтрацией и плазматическими клетками. Это заболевание чаще всего поражает детей и женщин с ВИЧ-инфекцией, и после инфекции пневмоцистами развивается СПИД. Причины болезни могут быть связаны с аутоиммунными заболеваниями или неправильной реакцией организма на вирусы, такие как вирус иммунодефицита человека, синдром Шегрена или вирус Эпштейна-Барр.
- Десквамативная интерстициальная пневмония характеризуется разрастанием клеток альвеол и утолщением их стенок. Часто происходит распад или разрушение клеток в альвеолярном слое, при этом отмершие клетки могут некротизироваться или частично сохранять жизнеспособность. Это заболевание чаще всего поражает детей и мужчин, которые длительное время злоупотребляют курением. Симптомы развиваются постепенно и включают кашель, затрудненное дыхание, потерю аппетита и снижение массы тела. Определить наличие заболевания при осмотре не всегда возможно, так как симптомы похожи на простуду. Диагноз может быть установлен только с помощью рентгена, так как лабораторные исследования неинформативны на ранних стадиях болезни. Лечение включает применение кортикостероидных препаратов, которые улучшают симптомы и рентгенологическую картину.
- Криптогенная пневмония — это заболевание легких, при котором грануляционная ткань перекрывает бронхиолы и протоки альвеол. Криптогенная организующаяся пневмония часто встречается у взрослых обоего пола, особенно в возрасте 45-55 лет. Симптомы включают непродуктивный кашель, повышенную температуру тела (чаще субфебрильную), общую слабость и усталость. Сильная одышка часто становится причиной обращения к врачу, и она проявляется даже при небольших физических нагрузках. При подозрении на криптогенную пневмонию проводят физикальное обследование, рентген и гистологическое исследование (биопсию). Воспаление часто затрагивает оба легкого, иногда проявляется одностороннее затемнение альвеолярной зоны. Лечение криптогенной пневмонии включает применение глюкокортикостероидных препаратов, и полное выздоровление обычно наступает через 14 дней. В большинстве случаев заболевание имеет рецидивирующий характер, поэтому требуется дополнительный курс лечения.
БРОНХИАЛЬНАЯ АСТМА
Бронхиальная астма (от греч. аsthmа — удушье) — это заболевание легких, которое характеризуется повышенной возбудимостью бронхиального дерева, что проявляется пароксизмальными сужениями просвета воздухоносных путей, которые разрешаются спонтанно или под влиянием лекарственных веществ. Астма широко распространена в мире, однако причиной смерти является редко. Выделяют пять основных клинических типов астмы:
- атопическая;
- неатопическая;
- индуцируемая аспирином;
- профессиональная;
- аллергический бронхолегочной аспергиллёз.
Каждый тип имеет различные предрасполагающие факторы. Однако клинические признаки при всех типах схожи.
Атопическая астма. Атопическая астма характеризуется возникновением приступов при вдыхании различных веществ. Аллергенами могут быть пыль, пыльца растений, пищевые продукты, выделения и шерсть животных. Обычно этот тип астмы является наследственным. У данных больных могут развиваться и другие типы аллергических реакций, такие как сенная лихорадка и экзема.
Бронхоспазма возникает в результате реакций гиперчувствительности I типа. Медиаторами бронхоспазма, повышенной сосудистой проницаемости и гиперсекреции слизи являются гистамин и медленнореагирующая субстанция анафилаксии (МРС-А). В результате освобождения анафилактического фактора хемотаксиса эозинофилов (ECF-A) в бронхиальной стенке накапливается большое количество эозинофилов. Иногда приступ может затягиваться, тогда говорят об астматическом статусе.
В результате сложного механизма реакций происходят следующие патоморфологические изменения:
a) сужение бронхов, что приводит к ателектазу или, наоборот, переполнению альвеол воздухом;
b) закупорка бронхов вязкой мокротой;
c) воспаление бронхов;
d) появление спиралей Куршмана: спирали из слущенного эпителия и мокроты;
e) появление кристаллов Шарко-Лейдена: кристаллы в агрегатах эозинофилов;
f) гипертрофия слизистых желез;
g) гипертрофия гладкой мышечной ткани бронхов;
h) утолщение базальной мембраны.
Воспаление из бронхов может распространяться на бронхиолы, что приводит к локальной обструкции, что является причиной развития центролобулярной эмфиземы.
Неатопическая астма. Этот тип обычно наблюдается у больных с хроническим бронхитом. Механизм бронхоконстрикции не является иммунным. Кожные тесты с аллергенами отрицательные. Бронхоконстрикция предположительно возникает в результате местного раздражения бронхов, имеющих повышенную реактивность.
Патологическая анатомия. Изменения бронхов и легких при бронхиальной астме могут быть острыми, развивающимися в момент приступа, и хроническими, являющимися следствием повторных приступов и длительного течения болезни. В остром периоде (во время приступа) бронхиальной астмы в стенке бронхов наблюдается резкое полнокровие сосудов микроциркуляторного русла и повышение их проницаемости. Развиваются отек слизистой оболочки и подслизистого слоя, инфильтрация их лаброцитами, базофилами, эозинофилами, лимфоидными, плазматическими клетками. Базальная мембрана бронхов утолщается, набухает. Отмечается гиперсекреция слизи бокаловидными клетками и слизистыми железами. В просвете бронхов всех калибров скапливается слоистого вида слизистый секрет с примесью эозинофилов и клеток слущенного эпителия, обтуриру-ющий просвет мелких бронхов. При иммуногистохимическом исследовании выявляется свечение IgЕ на поверхности клеток, инфильтрирующих слизистую оболочку бронхов, а также на базальной мембране слизистой оболочки. В результате аллергического воспаления создается функциональная и механическая обструкция дыхательных путей с нарушением дренажной функции бронхов и их проходимости. В легочной ткани развивается острая обструктивная эмфизема, появляются фокусы ателектаза, наступает дыхательная недостаточность, что может привести к смерти больного во время приступа бронхиальной астмы. При повторяющихся приступах бронхиальной астмы с течением времени в стенке бронхов развиваются диффузное хроническое воспаление, утолщение и гиалиноз базальной мембраны, склероз межальвеолярных перегородок, хроническая обструктивная эмфизема легких. Происходит запустевание капиллярного русла, появляется вторичная гипертония малого круга кровообращения, ведущая к гипертрофии правого сердца и в конечном итоге — к сердечно-легочной недостаточности.































