Лечение пневмонии
Лечебные мероприятия, проводимые больным ОП, включают:
I Правильный лечебный режим и рациональное питание.
II Медикаментозную терапию: 1) этиотропную, 2) патогенетическую, 3) симптоматическую.
III Физиотерапевтическое воздействие.
IVДиспансерное наблюдение.
I. Больные ОП подлежат госпитализации, можно организовать стационар на дому. Обязательно соблюдение постельного режима в течение всего периода лихорадки и интоксикации. В этот же период больному необходимо обильное питье, богатое витаминами и белками питание.
II Медикаментозная терапия комплексная. В нее входят лекарственные препараты, воздействующие на инфекцию (этиотропная терапия), различные звенья патогенеза, отдельные проявления болезни (гипоксия, лихорадка, кашель и пр.) и на развившиеся осложнения.
1. Этиотропная терапия. Ведущими средствами являются антибактериальные препараты. При назначении их следует соблюдать три основных условия:
- начинают лечение как можно раньше, не ожидая выделения и идентификации возбудителя, ориентируясь в выборе лекарственного режима на особенности клинической картины и данные рентгенографии;
- препараты назначают в достаточных дозах и с такими интервалами, чтобы в крови и легочной ткани создавалась и поддерживалась лечебная концентрация препарата;
- эффективность лечения контролируют клиническим наблюдением и, если необходимо, бактериологически.
Из всех антибактериальных средств наиболее эффективны антибиотики, которые выбирают с учетом возможного возбудителя и переносимости препарата пациентом.
III Физиотерапевтическое воздействие.
IV Критериями выздоровления являются:
- хорошие самочувствие и общее состояние больного;
- стойкая нормализация температуры тела;
- ликвидация клинических, лабораторных и рентгенологических признаков ОП.
Прогноз. Исход ОП во многом зависит от распространенности воспалительного процесса, наличия или отсутствия осложнений, срока начала и адекватности антибиотикотерапии, состояния макроорганизма и ряда других причин.
Острая пневмония легкого и среднетяжелого течения с нераспространенным воспалительным процессом заканчивается при проведении рациональной терапии в течение 3- 4 нед. полным выздоровлением.
Всех больных с распространенным воспалительным процессом, затяжным течением ОП, с нарушением функции внешнего дыхания, иммунной системы, осложненной ОП необходимо направлять в реабилитационные отделения для долечивания и восстановления как морфологических, так и функциональных показателей.
Период диспансеризации перенесших ОП без осложнений может составлять 6 мес., во всех остальных случаях — не менее года.
Стадии заболевания
В медицинской литературе принято выделять четыре последовательные стадии или этапа, которые в своем развитии проходит крупозная форма пневмонии.
Первым идет этап прилива. Он характеризуется стремительным переполнением сверх нормы кровью легочной ткани, что в значительной степени нарушает проходимость кровеносных сосудов. Его средняя продолжительность равняется 2—3 дням.
Второй этап красного опеченения. Он характеризуется изменением физиологических характеристик пораженного пневмонией легкого. Прежде всего за счет скопления эритроцитов оно становится красным. Вес легкого увеличивается и отмечается его значительное уплотнение. В этот период легкое по своей плотности становится похожим на печень. Именно отсюда и проистекает термин опеченение. Средняя продолжительность этапа также равняется 2—3 дням.
Третьим идет этап серого опеченения. Она характеризуется тем, что в пораженном воспалением легком начинает накапливаться большое количество лейкоцитов, это и приводит к изменению цвета. Как правило, серое опеченение наступает на 5—6 день течения крупозной пневмонии. Средняя продолжительность этапа также равняется 1—2 дням.
Четвертый этап получил название разрешение. Он характеризуется распадом лейкоцитов, разжижением фибрина и началом отхаркивания мокроты.
Следует отметить, что такое каноническое течение крупозной формы воспаления легких встречается достаточно редко. Чаще всего это вызвано тем, что активное медикаментозное лечение пневмонии, а именно прием антибиотических средств вызывают изменения в течении заболевания, находящие свое выражение в прерывании воспалительного процесса на ранних стадиях.
Клиническая картина и стадии заболевания
Крупозная пневмония у детей и взрослых сначала проявляется очень сильно, как и любое воспалительное заболевание. Характерны повышение температуры тела до +40С, обильное потение, чувство холода и дрожание.
В тех случаях, когда высокая температура сохраняется достаточно долго и не принимаются никакие меры по устранению неприятных симптомов и скорейшего лечения, у больного могут проявиться признаки поражения нервной системы, такие как:
- боль в голове;
- шум в ушах;
- нарушения памяти, внимания, сознания;
- тошнота и рвота.
Одним из симптомов крупозной пневмонии дыхательных путей является кашель. На первой стадии заболевания он малопродуктивен, затем начинает отделяться густая, тягучая мокрота, которая характерна своей беловатостью и мутностью, дыхание затрудняется, образуются боли за грудиной. Существенно затрудняется дыхание.
При правильном, рациональном лечении мокрота разжижается, становится менее плотной, выходит легко и не забивает легкие.
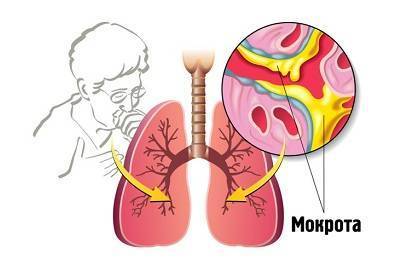
Существует несколько стадий заболевания, в зависимости от которых может наблюдаться различная клиническая картина крупозной пневмонии, ее симптомы и признаки. Основу разделения крупозной пневмонии по нескольким различным стадиям составляют морфологические изменения на клеточном уровне, понятные специалистам из анализов мочи, крови, мокроты и т.д., например:
- Первая стадия – характерна повышенной температурой и приливом. Она может длиться в течение трех суток, в ее процессе расширяются альвеолы и появляется воспалительный процесс, сопровождающийся интенсивным отделением экссудата, хорошо заметного при анализе на мокроту.
- Вторая стадия крупозной пневмонии представляет собой вытеснение воздуха выпотом, содержащим в своем составе большое количество посторонних клеток: эритроцитов, лейкоцитов, различных элементов эпителия. Начинается затруднение дыхания.
- Во время третьей стадии количество лейкоцитов в выпоте становится преобладающим.
- Четвертая стадия наступает через неделю течения патологии. В это время начинает разрушаться фибрин.
Причины образования и возбудитель патологии
Симптомы крупозной пневмонии могут появиться вследствие воздействия внешних и внутренних причин, а именно:
- переохлаждение организма – основная причина развития всех воспалительных простудных заболеваний,
- отсутствие достаточного количества витаминов и минералов в организме человека,
- общее ослабление иммунитета,
- хронические заболевания, активирующиеся сезонно и являющиеся причинами снижения уровня защитной системы человека,
- травмы,
- отравления,
- стрессы и переутомления, истощающе действующие на нервную систему.
Все указанные выше факторы повышают риск проникновения возбудителя крупозной пневмонии в организм человека, провоцируют неприятные симптомы болезни, появление температуры, мокроты и боли в груди.
Для того чтобы уберечься от такого исхода, нужно вовремя обращать внимание на состояние своего здоровья, подбирать правильное лечение и не игнорировать опасные признаки и симптомы, такие как затрудненное дыхание и постоянную усталость. Причинами образования крупозной пневмонии и других видов воспалительных заболеваний легких, верхних и нижних дыхательных путей являются проникновение в тело заболевшего определенных видов болезнетворных микроорганизмов и их бурная активность. Основным возбудителем крупозной пневмонии является пневмококк
Основным возбудителем крупозной пневмонии является пневмококк
Причинами образования крупозной пневмонии и других видов воспалительных заболеваний легких, верхних и нижних дыхательных путей являются проникновение в тело заболевшего определенных видов болезнетворных микроорганизмов и их бурная активность. Основным возбудителем крупозной пневмонии является пневмококк.
При отсутствии лечения и безответственном отношении к собственному здоровью и опасным симптомам, у больного могут образоваться опасные осложнения крупозной пневмонии, такие как:
- Воспалительные процессы в легких – плевриты, абсцессы.
- Различные виды уплотнения тканей – карнификации, гангрены.
- Воспаления оболочек и нарушения функционирования других жизненно-важных органов – сосудов, сердца, мозга, почек.
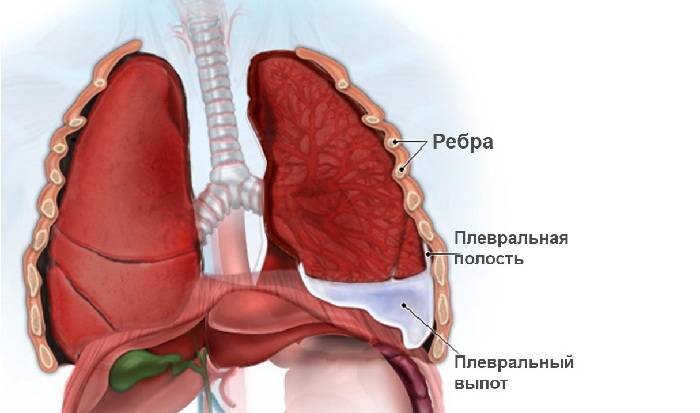
Плеврит
Последствия отсутствия лечения крупозного воспаления легких очень опасны и могут даже привести к летальному исходу.
https://youtube.com/watch?v=BrunJxw7Tco
Клиническая картина
 Симптомы крупозной пневмонии имеют весьма яркие признаки.
Симптомы крупозной пневмонии имеют весьма яркие признаки.
Наиболее характерными являются:
- Повышенная температура – до 39-40 градусов. Это может привести к появлению спутанности сознания и бреда, что свидетельствует о поражении головного мозга на фоне нехватки кислорода.
- Сильная лихорадка, вызывающая дрожь всего тела.
- Кашель с выделением мокроты рыжеватого цвета – из-за примеси крови, иногда переходящий в необильное кровохарканье. Часто он сопровождается сильной грудной болью с пораженной стороны, которая настолько беспокоит человека, что он старается сдерживать кашлевые движения. Хотя в тканях легкого нет нервных окончаний, боль объясняется сопутствующим плевритом, поскольку при воспалении затрагивается и плевральная оболочка, окружающая дыхательные органы, в которой нервные окончания уже присутствуют в полной мере. Известно, что при описываемой форме часто развивается такое заболевание, как плевропневмония.
- Увеличение частоты сердечных сокращений (ЧСС).
- Цианотичность (посинение) кожи в области «треугольника», захватывающего нижнюю часть лица, губы и подбородок, и ногтей на руках – этот симптом свидетельствует о гипоксии – кислородном голодании организма. Более всего такое состояние представляет опасность для сердца и головного мозга.
- Учащенное, часто сиплое дыхание, при котором активно двигается грудная клетка. Это объясняется тем, что при данной форме легочной инфекции закупориваются легочные альвеолы, и для обеспечения дыхательного процесса организм подключает вспомогательные мышцы.
Такое состояние человека требует неотложной медицинской помощи, поэтому людям, окружающим больного, следует как можно скорее вызвать бригаду «скорой помощи». За этим последует немедленная госпитализация, поскольку лечение столь тяжелой инфекции, как долевая пневмония, возможно только в условиях стационара.
При таком заболевании как крупозная пневмония симптомы зависят от того, в какой стадии находится болезнь. Недуг имеет свои особенности течения.
Согласно с морфологическими изменениями, происходящими в органах дыхания в процессе развития болезни, специалисты выделяют четыре стадии крупозной пневмонии:
- Для первой стадии прилива, или микробного отека, длящейся один день, характерны гиперемия – усиление притока крови и отечные явления. При этом во внутрилегочной жидкости отмечается повышенное содержание патогенной микрофлоры.
- Продолжением заболевания является так называемая стадия красного опеченения, возникающая на вторые сутки, и вызванная резким повышением проницаемости кровеносных сосудов, пронизывающих легочную ткань. Эритроциты выходят из кровяного русла в просвет альвеол, из-за чего легкое уплотняется.
- Через 4-6 суток после начала болезни она вступает в фазу серого опеченения. Она отличается усиленным развитием фибрина – соединительной ткани, нити которой проходят через поры, соединяя между собой альвеолы. Плевра покрывается налетом фибрина, а ткань становится плотной, тяжелой, и приобретает серый оттенок, поскольку число красных кровяных телец в кровеносных сосудах уменьшается.
- Последняя стадия называется разрешительной, и означает вступление патологии в финальную часть. Это происходит обычно на 9-11 сутки течения заболевания, и длится несколько дней. В этот период при благоприятном прогнозе фибринозная пленка постепенно рассасывается, начинается очищение органов дыхания, означающее первый этап выздоровления.
Развиваясь, крупозная пневмония проходит все четыре стадии, каждой из которых соответствует своя симптоматика.
Для приливной стадии характерны наиболее острые проявления – сильный жар, лихорадка, болезненный румянец на щеках, герпесные высыпания по краям губ. Сухой кашель сменяется мокротными выделениями ржавого вида. При выслушивании грудной клетки с помощью фонендоскопа появляется крепитация – звук, напоминающий тот, что возникает при трении сухих волос друг о друга. При простукивании он глухой, особенно в области очага поражения.
По мере развития опеченения возникает бронхофония. Что это такое? Данный термин означает, что во время прослушивания грудной клетки врач внятно слышит голос больного через бронхи.
В заключительный период нормальное дыхание постепенно восстанавливается, звук при простукивании становится более четким.
Симптоматика
Выраженность признаков пневмонии напрямую зависит от этапа заболевания и типа возбудителя, вызвавшего воспалительную реакцию.
При подозрении на серьезное воспаление легких врач обязательно анализирует внешние признаки:
- пациент занимает пассивное положение (лежит на спине);
- кожные покровы обезвожены и теплые, а конечности ощущаются прохладно;
- возникает блеск в глазах, вызванный повышением температуры тела;
- на ранней стадии наблюдается неравномерное дыхание на поверхности;
- у детей выдох сопровождается звуком стона;
- при распространении воспалительных очагов в дыхание включаются вспомогательные мышцы;
- из-за нарушения обмена газов у пациента появляется цианоз в носогубном треугольнике.
Чаще всего патологические признаки (покраснение, высыпания) проявляются в основном на месте поражения легочной ткани.
Пневмония большого размера сопровождается следующими симптомами:
- резкий начало с повышенной температурой (до 40 градусов). Температурная реакция сопровождается ознобом и синюшностью губ. При ощупывании конечности ощущаются холодные. Иногда возможен кратковременный предвестниковый период, во время которого пациента беспокоят усиленная слабость, мигрень, нарушения работы ЖКТ (жидкий кал, рвота) и сонливость;
- резкая боль в груди (на стороне воспаления), может распространяться в брюшную область и плечо. В большинстве случаев подобная симптоматика присутствует 2 – 3 суток. При более продолжительном сохранении болей необходимо исключить наличие гнойничков в плевре;
- в первые 2 – 3 суток кашель малоэффективен, а затем появляется вязкая мокрота. В начале заболевания мокроты немного, она беловатая и пенистая, затем мокрота приобретает ржавый оттенок, иногда с добавлением кровяных прожилок. При переходе к следующей стадии мокрота становится мутной, а после исчезновения воспалительного процесса она разжижается. Наличие крови в мокроте на стадии выздоровления от пневмонии может указывать на наличие заболеваний сердца и травм;
- мучительный кашель ухудшает общее состояние пациента, у него нарушается сон и наблюдается повышенная нервная возбудимость. Ноздри раздуваются из-за появления одышки, сопровождающейся затрудненным вдохом. ЧДД (частота дыхательных движений) достигает 50 движений в минуту. При дыхании наблюдается отставание грудной клетки на стороне поражения легких. При развитии плеврита возможен поверхностный тип дыхания, обусловленный болями во время глубокого вдоха.
Принимая во внимание симптомы заболевания, врач выносит предварительный диагноз, который затем подтверждается проведением диагностических процедур, и лишь после этого назначается соответствующее лечение
Лечение
Антибиотики играют важную роль в лечении долевого воспаления легких. Однако выбор антибиотика может занимать до 48 часов, что несовместимо с необходимостью начать лечение сразу после подтверждения диагноза. Врачи, опираясь на знания патогенеза крупозной пневмонии и предполагаемого возбудителя, выбирают антибактериальный препарат.
Пациентов с внегоспитальной пневмонией можно разделить на четыре группы для определения тактики лечения:
- Больные с нетяжелым течением и без сопутствующей патологии.
- Больные с нетяжелым течением, но с сопутствующей патологией.
- Больные с нетяжелым течением, но с неблагоприятным прогнозом.
- Больные с тяжелым течением.
Для определения степени тяжести пневмонии используются «Критерии тяжелой пневмонии (IDSA/ATS)».
Большие критерии включают выраженную дыхательную недостаточность, требующую искусственной вентиляции легких, и септический шок. Малые критерии включают повышенную частоту дыхания, низкое отношение PaO2 /FiO2, мультилобарную инфильтрацию на рентгенограмме, нарушение сознания, уремию, лейкопению, тромбоцитопению и гипотермию. Если пациент имеет один большой критерий или три малых, он считается имеющим тяжелую пневмонию и должен быть госпитализирован в отделение реанимации и интенсивной терапии.
При крупозной пневмонии пациенты относятся к III или IV группе и лечатся в терапевтическом стационаре или отделении интенсивной терапии соответственно. Принципы лечения крупозной пневмонии включают купирование интоксикационного синдрома и лихорадки, устранение местных воспалительных изменений в нижних дыхательных путях и предотвращение развития осложнений.
Для пациентов из 3-й группы рекомендуется комбинация защищенного аминопенициллина/клавулановой кислоты для внутривенного введения и макролида в таблетках. Альтернативно, можно использовать цефалоспорин 2-3 поколения внутривенно в сочетании с макролидом в таблетках. В случае непереносимости препаратов первой линии, можно использовать фторхинолон 3-4 поколения. Если препараты первой линии неэффективны, можно перейти на вторую линию лечения, включающую фторхинолон 3-4 поколения для внутривенного введения или карбапенем.
Другие методы лечения включают использование муколитиков для облегчения отхождения мокроты, жаропонижающих средств для снижения температуры, обезболивающих средств для снятия боли при дыхании, дезинтоксикационной терапии для вывода продуктов деятельности бактерий из организма, лечение сопутствующих заболеваний, иммуномодуляторов для длительного течения и медленного разрешения воспалительного процесса, антиоксидантной терапии для восстановления клеточных мембран органов дыхания, и физиотерапевтических методов после нормализации температуры тела.
Для пациентов из 4-й группы препаратом выбора является защищенный аминопенициллин (или цефалоспорин 3-го поколения) в сочетании с макролидом. В случае непереносимости можно использовать фторхинолон 3-4 поколения в сочетании с B-лактамом. Второй ряд лечения включает карбапенем в сочетании с фторхинолоном 3-4 поколения (или макролидом). Антибиотики вводятся только внутривенно.
Также проводится коррекция гемодинамических и микроциркуляторных нарушений, дезинтоксикационная терапия, оксигенотерапия, бронхолитическая терапия. Используются муколитики, антиоксиданты, жаропонижающие и обезболивающие средства. При необходимости могут быть назначены кортикостероиды, иммуномодуляторы, антиферментные препараты и проведена бронхоскопия.
Профилактика Крупозной пневмонии у детей:
Нужно воспитывать у ребенка устойчивость организма к возбудителям каких-либо заболеваний. Следует урегулировать расписание ребенка, научить его чередовать труд (учебу) и отдых. Организуйте ребенку рациональное питание, держите в чистоте квартиру, обучите его основам гигиены. Не допускайте резких колебаний температуры, которые могут негативно сказаться на организме малыша.
Научите ребенка дышать через нос, чтобы не раздражать глотку холодным или загрязненным воздухом. При появлении острого катара дыхательных путей требуются энергичные лечебно-профилактические мероприятия, особенно у детей, повторно болевших крупозной или другой пневмонией.
Лечение крупозной пневмонии
Обычно все методы лечения заболевания применяются после того, как пациент был госпитализирован.
Режим
Прежде всего, осуществляется соблюдение санитарно-гигиенических норм, включающее в себя следующие действия:
- проводится регулярная вентиляция и уборка помещения с использованием влажных средств;
- отделенная мокрота при кашле собирается в непрозрачный контейнер с герметичной крышкой;
- необходим уход за кожей, особенно у пациентов, находящихся в горизонтальном положении, чтобы предотвратить появление пролежней;
- рацион должен быть соразмеренным и разнообразным.
Для эффективного очищения организма от токсинов необходимо поддерживать оптимальный уровень потребления жидкости (не менее 2 литров в день).
Антибиотикотерапия
В случае любого вида пневмонии, лечение обязательно включает в себя применение антибиотиков.
Пневмококки наиболее чувствительны к антибиотикам пенициллинового ряда, поэтому в первую очередь рекомендуются в/м инъекции Пенициллина (до 200 000 ЕД через каждых 4 часа). При крупозной пневмонии эффективно применение Цефтриаксона, а при тяжелом развитии симптоматики его можно комбинировать с Кларитромицином и Эритромицином, входящими в группу макролидов.
При проведении лечения также часто используются антибактериальные препараты тетрациклинового ряда, например, препараты Тетрациклин или Террамицин. В зависимости от возбудителя пневмонии могут быть применены антибиотики, относящиеся к группе фторхинолонов (например, Моксифлоксацин или Левофлоксацин).
Обычно, большинство антибиотиков негативно влияют на микрофлору, что может привести к увеличению числа грибковых заболеваний. Поэтому рекомендуется комбинировать прием антибиотиков с применением противогрибковых средств (таких как Нистатин, Леворин и другие).
Оксигенотерапия
Применение оксигенотерапии способствует восстановлению нормальной работы центральной нервной системы, которая страдает от недостатка кислорода. Оксигенотерапия осуществляется путем вдыхания увлажненного кислорода с использованием носовых катетеров. После проведения процедуры у пациентов улучшается качество сна, повышается настроение, и уровень кислорода в крови увеличивается.
Отхаркивающие и противокашлевые средства
При комплексной терапии необходимо применение препаратов против кашля и отхаркивающих средств. Чаще всего рекомендуются следующие:
- Препараты Бронхикум С (Геломиртол) и АЦЦ;
- Препараты Терпинкод и Синупрет;
- Препараты Бромгексин и Бронкатар;
- Препараты Амброксол (Амбросан), Коделак и другие.
Эти препараты помогают очистить дыхательные пути от скопившейся в них густой мокроты.
Противовоспалительные средства
Препараты этой категории (например, Индометацин, Антипирин, Этимизол и другие) обладают слабым спазмолитическим и противовоспалительным эффектом. В комплексном лечении применение Эреспала, который оказывает воздействие на бронхиальное дерево, демонстрирует хорошие результаты.
Иммуномодуляторы
При лечении крупозной пневмонии важно постоянно отслеживать состояние иммунной системы, так как её функционирование подавляется антибиотиками. Для этой цели рекомендуется принимать препараты, такие как Циклоферон, Иммунал, Ацикловир и другие сходные средства
Витамины
Продолжительное и интенсивное применение антибиотиков может привести к недостатку витаминов, в основном группы В, так как это мешает их производству в кишечнике. В таких ситуациях рекомендуется увеличить прием витаминов.
Физиопроцедуры
Помимо лекарственного лечения, при крупозных пневмониях полностью оправдано применение физиотерапевтических процедур, которые способствуют ускорению рассасывания воспалительного инфильтрата, уменьшению проявлений интоксикации и улучшению вентиляции легких.
При лечении крупозной пневмонии применяются УВЧ-терапия, ультрафиолетовое облучение, индуктотермия грудной области, массаж и санаторно-курортное лечение. На ранней стадии развития пневмонии одновременное применение физиопроцедур и антибиотикотерапии помогает предотвратить возможные осложнения и существенно сократить период болезни.
Лечение
Лечение крупозной пневмонии легкого обязательно проводится в условиях стационара. Больной должен соблюдать постельный режим в течение всего периода болезни. Ему необходимо регулярно менять положение тела, что способствует лучшему отхождению мокроты. Лечить заболевание могут при помощи медикаментозных средств, оксигенотерапии и УВЧ терапии.
Медикаментозное
Лекарственная терапия сочетает в себе употребление антибактериальных препаратов широкого спектра. Возбудитель должен быть чувствительным к используемому антибиотику. Сначала назначают Бензилпенициллин. Если в течение 2 суток от его применения нет никакого эффекта, может потребоваться замена лекарственного средства. Пневмококки чувствительны к Ампициллину, Линкомицину, Эритромицину.
Если заболевание имеет тяжелое течение, врач может назначить одновременно 2-3 лекарственных препарата. Суточная доза каждого должна быть достаточно высокой. Отмена их приема возможна только в том случае, если все признаки заболевания исчезнут.
Также требуется назначение нестероидных противовоспалительных и муколитических средств в сочетании с бронхолитиками. Если наблюдается выраженная интоксикация организма, ежедневно внутривенно вводят Гемодез посредством капельницы. Если пациент жалуется на сильные боли, требуется применение Анальгина для снятия неприятных ощущений.
Оксигенотерапия
Это процедура, при которой кислород используется с лечебной целью. При крупозной пневмонии процесс дыхания нарушается. Поэтому в организм попадает недостаточное количество кислорода. Как результат – кровь плохо им насыщается, это может приводить к гибели клеток.
При помощи оксигенотерапии можно быстро насытить артериальную кровь кислородом до нормы. Показанием к ее проведению является гипоксемия. Проводить процедуру требуется поточным способом. Предварительно специалист должен убедиться, что дыхательные пути пациента очищены от слизи и рвотных масс. Иначе проходимость кислорода будет нарушена.
После проведения процедуры улучшается самочувствие больного. Одышка постепенно исчезает, дыхание восстанавливается, становится более глубоким.
УВЧ терапия
Это прогревание тканей электромагнитным полем с очень высокой частотой. Во время процедуры может использоваться импульсный или непрерывный ток. УВЧ хорошо помогает при острой крупозной пневмонии. Однако нельзя проводить процедуру при высокой температуре – она должна снизиться до нормальных показателей.
Этот метод устраняет воспаление и ускоряет процесс выздоровления. Уменьшается отечность тканей, местный кровоток усиливается, снижается секреция мокроты. Патогенные микроорганизмы перестают размножаться, они становятся менее активными. Курс лечения составляет примерно 10-12 процедур, каждая из которых длится до 15 минут.
Роль питания и соблюдения режима в лечении
При крупозной пневмонии необходимо правильно питаться. Это поможет организму быстрее восстановиться и справиться с заболеванием.
Очень полезны продукты, богатые кальцием – молоко, творог, любые сорта сыра. Количество легкоусвояемых углеводов рекомендуется снизить.
Если в первые дни болезни наблюдается высокая температура, желательно отдавать предпочтение жидкой пище – овощным и фруктовым сокам, морсам, киселям. Также полезны свежие фрукты и ягоды, в особенности цитрусовые, смородина, сливы
Важно пить побольше жидкости – не менее 2 литров в день
Особое внимание следует уделить продуктам, в состав которых входит витамин A. Он положительно воздействует на эпителий дыхательных путей. Витамин A содержится в молочных продуктах, яйцах, печени
Витамин A содержится в молочных продуктах, яйцах, печени.
Используемые при пневмонии антибактериальные препараты нарушают желудочную микрофлору. Поэтому для ее восстановления в рацион следует включать продукты, содержащие витамины группы B. К ним относятся отварное мясо, рыба, белый хлеб, гречневая каша.
Когда наблюдается крупозная пневмония у детей, может понадобиться стимуляция аппетита. Малыши часто отказываются кушать при таком заболевании. В этом случае можно дать ребенку квашеную капусту, малосольные огурцы, подкисленный мясной бульон. Эти продукты отлично повышают аппетит.
 Б
Б






























