Диагностика
Диагноз синдрома Титце выставляется специалистом в сфере травматологии и ортопедии на основании клинических данных, после исключения других заболеваний, которые могли стать причиной появления болей в грудной клетке. И одним из основных симптомов, подтверждающих диагноз, становится наличие характерной четкой и плотной припухлости, не выявляемой больше ни при одном заболевании.
В ходе дифференциальной диагностики исключают острую травму, заболевания сердечно-сосудистой системы и внутренних органов, которые могли вызвать подобную симптоматику, в том числе – различные инфекционные заболевания и уже упомянутые злокачественные новообразования. При необходимости пациента направляют на анализы крови, МРТ, КТ, УЗИ и другие исследования.
При рентгенологическом исследовании в динамике удается обнаружить нерезкие изменения структуры хряща. На начальных этапах патология не определяется. Через некоторое время становится заметным утолщение и преждевременное обызвествление хряща, появление костных и известковых глыбок по его краям. Еще через несколько недель на передних концах костной части пораженных ребер появляются небольшие периостальные отложения, отчего ребро немного утолщается, а межреберное пространство – суживается. На поздних стадиях обнаруживается слияние хрящевых и костных отрезков ребер, деформирующий остеоартроз реберно-грудинных сочленений и костные разрастания.
Рентгенография при синдроме Титце не имеет самостоятельного значения в момент постановки диагноза, поскольку первые изменения на рентгенограммах становятся заметны лишь спустя 2-3 месяца с начала заболевания. Однако это исследование играет большую роль при исключении всевозможных злокачественных опухолей, как первичных, так и метастатических.
В сомнительных случаях показана компьютерная томография, которая позволяет выявлять изменения, характерные для синдрома Титце на более ранних стадиях. Также в ходе дифференциальной диагностики со злокачественными новообразованиями может выполняться сканирование Tc и Ga и пункционная биопсия, при которой определяются дегенеративные изменения хряща и отсутствие элементов опухоли.
Особую настороженность из-за своей широкой распространенности у взрослых больных вызывают возможные сердечно-сосудистые заболевания и в первую очередь – ишемическая болезнь сердца. Для ИБС характерны кратковременные боли (в среднем приступ стенокардии длится 10-15 минут), в то время как при синдроме Титце боли могут сохраняться на протяжении часов, дней и даже недель. В отличие от синдрома Титце, при ишемической болезни болевой синдром купируется препаратами из группы нитроглицерина. Для окончательного исключения сердечно-сосудистой патологии выполняется ряд анализов и инструментальных исследований (ЭКГ и проч.).
Синдром Титце также приходится дифференцировать от ревматических заболеваний (фиброзита, спондилоартрита, ревматоидного артрита) и местных поражений хрящей и грудины (костохондрита и ксифоидалгии). Для исключения ревматических болезней выполняется ряд специальных анализов. О костохондрите свидетельствует отсутствие гипертрофии реберного хряща, о ксифоидалгии – усиливающиеся при надавливании боли в области мечевидного отростка грудины.
В ряде случаев синдром Титце по своей клинической картине может напоминать межреберную невралгию (и для того, и для другого заболевания характерны длительные боли, усиливающиеся при движениях, чихании, кашле и глубоком дыхании). В пользу синдрома Титце свидетельствует менее выраженный болевой синдром, наличие плотной припухлости в области реберных хрящей и отсутствие зоны онемения по ходу межреберного промежутка. Изменения в биохимическом составе крови, общих анализах крови и мочи при синдроме Титце отсутствуют. Иммунные реакции в норме.
Реберный хондрит (синдром Титце)
Реберный хондрит (часто называют синдромом Титце) – это воспаление в области хрящевого крепления ребер к грудине. Заболевание характеризуется локальной болезненностью в грудной клетке, усиливающейся при пальпации и давлении на эти зоны. Реберный хондрит — относительно безобидное заболевание и, как правило, исчезает без лечения. Причина возникновения не известна.
- Реберный хондрит является частой причиной болей в груди в детском и подростков возрасте и составляет от 10-30 % всех болей в груди в этом возрасте. Наиболее часто встречается в возрасте от 12-14 лет.
- Реберный хондрит также рассматривается как возможный диагноз у взрослых, у которых есть боль в груди. Боль в груди у взрослых считает потенциально серьезным симптомом заболевания и, в первую очередь, необходимо исключить патологию сердца (ЭКГ, анализы, осмотр и т.д). Только после тщательного обследования и исключения кардиального генеза боли можно предположить наличие реберного хондрита. Подчас дифференциальная диагностика бывает затруднительна. У взрослых реберный хондрит встречается чаще у женщин.
Реберный хондрит очень часто называют синдромом Tитце. Синдром Титце — редкое воспалительное заболевание, характеризующееся болью в груди и набуханием хряща в области крепления второго или третьего ребра к грудине . Боль возникает остро и бывает иррадиация в руку, в плечо .Болеют как мужчины, так и женщины чаще в возрасте от 20 до 40 лет. Встречается в основном у людей, работа которых связана с физическими нагрузками или спортсменов.
Причины
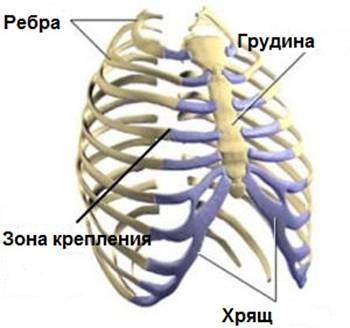 Реберный хондрит — это воспалительный процесс в хрящевой ткани , обычно не имеющий никакой определенной причины. Повторные небольшие травмы грудной клетки и острые респираторные инфекции могут спровоцировать появление болезненности в области крепления ребер (воздействие как самих вирусов, так и частого кашля на зоны крепления ребер). Иногда реберный хондрит возникает у людей, принимающих парентерально наркотики или после оперативных вмешательств на грудной клетке. После операций поврежденная хрящевая ткань более подвержена инфицированию из-за нарушений ее кровоснабжения.
Реберный хондрит — это воспалительный процесс в хрящевой ткани , обычно не имеющий никакой определенной причины. Повторные небольшие травмы грудной клетки и острые респираторные инфекции могут спровоцировать появление болезненности в области крепления ребер (воздействие как самих вирусов, так и частого кашля на зоны крепления ребер). Иногда реберный хондрит возникает у людей, принимающих парентерально наркотики или после оперативных вмешательств на грудной клетке. После операций поврежденная хрящевая ткань более подвержена инфицированию из-за нарушений ее кровоснабжения.
Симптомы
Болям в груди, связанным с реберным хондритом, как правило, предшествуют физические перегрузки, небольшие травмы или острые респираторные инфекции верхних дыхательных путей.
- Боль, как правило, появляется остро и локализуется в передней области грудной клетки. Боль может иррадиировать вниз или чаще в левую половину грудной клетки.
- Наиболее частая локализация боли — область четвертого, пятого и шестого ребра. Боль усиливается при движении туловища или при глубоком дыхании. И, наоборот, происходит уменьшение болей в покое и при неглубоком дыхании.
- Болезненность, которая четко выявляется при пальпации (нажатии в области крепления ребер к грудине). Это является характерной особенностью хондрита и отсутствие этого признака говорит о том, что диагноз реберного хондрита маловероятен.
Когда причиной реберного хондрита является послеоперационная инфекция, то можно заметить отечность, красноту и/ или выделение гноя в области послеоперационной раны.
Учитывая, что симптоматика хондрита нередко похожа на неотложные состояния, необходимо экстренно обратиться за медицинской помощью в случаях:
- Проблемы с дыханием
- Высокая температура
- Признаки инфекционного заболевания (отечность, краснота в области крепления ребер)
- Боль в грудной клетке постоянного характера, сопровождающаяся тошнотой, потоотделением
- Любая боль в грудной клетки без четкой локализации
- Усиление болей на фоне лечения
Диагностика
Основой диагностики является история болезни и внешний осмотр. Характерным для этого синдрома является болезненность при пальпации в области крепления 4-6 ребра.
Рентгенография (КТ, МРТ) обычно малоинформативна для диагностики этого синдрома и применяется только для дифференциальной диагностики с другими возможными причинами болей в грудной клетке (онкологические заболевания, заболевания легких и т.д.). ЭКГ, лабораторные исследования необходимы для исключения заболеваний сердца или инфекций. Диагноз реберного хондрита выставляется в последнюю очередь после исключения всех возможных других причин (особенно заболеваний сердца).
Лечение
Если диагноз верифицирован, то лечение заключается в назначении НПВС на короткое время, физиотерапии, ограничение на некоторый период времени физических нагрузок, иногда инъекции в область локализации боли анестетика совместно со стероидом.
Методы лечения синдрома Титце
Синдром Титце — это распространенное заболевание, которое характеризуется болезненными сокращениями мышц на одной стороне лица. Этот синдром может быть вызван различными причинами, включая стресс, травму или инфекцию. Лечение этого состояния включает несколько методов, и одним из самых эффективных из них является ударно-волновая терапия.
Причины возникновения синдрома Титце могут быть разнообразными. Один из главных факторов — это повреждение лица или нерва, что может произойти при падении, автомобильной аварии или других травматических событиях. Воспаление нерва также может привести к развитию этого синдрома. Кроме того, стресс и длительное напряжение могут спровоцировать появление симптомов Титце.
Основные методы лечения синдрома Титце включают фармакотерапию и физиотерапию. Фармакотерапия обычно основана на применении антиконвульсантов и анальгетиков для снятия боли и сокращений мышц. Однако эти препараты не всегда эффективны и могут вызывать побочные эффекты. Физиотерапия также широко используется для лечения синдрома Титце. Это может включать массаж, упражнения для лица, акупунктуру и другие методы.
Однако одним из наиболее эффективных методов лечения синдрома Титце является ударно-волновая терапия. Этот инновационный подход основан на использовании звуковых волн высокой интенсивности, которые направляются в зону поражения через специальное устройство. Ударные волны стимулируют регенерацию тканей, улучшают кровоснабжение и облегчают боль.
Преимущества ударно-волновой терапии при лечении синдрома Титце нельзя недооценивать. Во-первых, это безопасный метод, который не требует хирургического вмешательства или применения фармакологических препаратов. Это особенно ценно для пациентов, которые не могут принимать определенные лекарства из-за их побочных эффектов или противопоказаний.
Во-вторых, ударно-волновая терапия является эффективным методом лечения синдрома Титце. Множественные исследования показали, что она способна значительно снизить интенсивность боли и улучшить функцию мышц лица. У некоторых пациентов были даже полностью устранены симптомы заболевания после курса лечения.
Кроме того, ударно-волновая терапия имеет длительный эффект. После завершения курса лечения результаты остаются стабильными в течение длительного времени. Это означает, что больше нет необходимости постоянно принимать лекарства или проходить физиотерапию для поддержания достигнутых результатов.
В заключение можно сказать, что ударно-волновая терапия — это инновационный и эффективный метод лечения синдрома Титце. Его безопасность, высокая эффективность и долгосрочные результаты делают его привлекательным вариантом для пациентов, страдающих от этого неприятного заболевания. Если вы столкнулись с симптомами Титце, обратитесь к специалисту и узнайте больше о возможности использования ударно-волновой терапии для вашего лечения.
Домашняя терапия
Стоит сказать, что патологический процесс, протекающий в ребрах, попросту невозможно ликвидировать с помощью народных рецептов. Малоэффективными при таком заболевании оказываются также наружные компрессы и мази. Ведь до пораженных хрящей и рецепторов содержащиеся в таких средствах полезные элементы просто не дойдут. Кроме того, наложение горячего компресса на левую зону грудной клетки запрещено.
Но минимизировать болевые ощущения, возникающие при реберном хондрите с помощью народных средств все-таки можно. Для этой цели подойдут:
- раствор мумие в молоке либо воде;
- травы, обладающие успокаивающими и болеутоляющими свойствами, — мята, мелисса, ромашка, душица, календула;
- теплые травяные ванночки с применением лавандового, пихтового или эвкалиптового масла.
Что такое артроз реберно-позвоночных суставов?
Грудной отдел включает 12 позвонков. По своему строению они отличаются от поясничных или шейных тем, что имеют меньший диаметр и длину. Но остистые отростки у них несколько длиннее. Чтобы позвонки могли соединяться друг с другом, им необходимы пары симметричных сочленений, расположенных между этими отростками. Они носят название межпозвоночных, фасеточных или дугоотростчатых. Такие костные сочленения есть во всех отделах хребта, кроме крестца и копчика. В этом участке позвонки срослись между собой. В грудном отделе они плоские и малоподвижные.
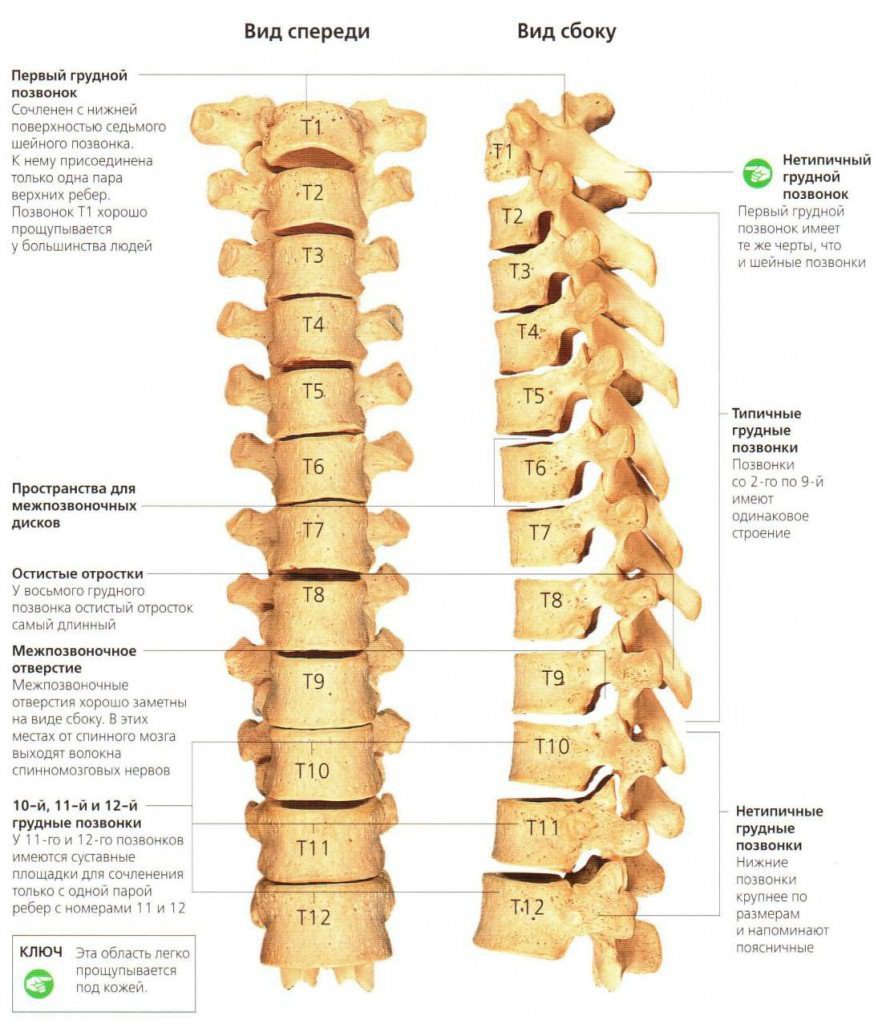
Артроз реберно-позвоночных суставов – это разрушение хрящей и сухожилий между краями сочленений позвонков, редчайшая форма остеоартроза или спондилоартроза. Дегенеративные изменения прогрессируют, хрящи и сухожилия воспаляются, а любое трение в зоне воспаления вызывает болевой синдром и скованность. Самая распространенная локализация дистрофических нарушений при реберно-позвоночной патологии – 9 и 10 ребра.
Изменения в сочленениях позвоночника часто приводят к нарушению функциональности всего опорно-двигательного аппарата. И если до недавнего времени считалось, что заболевание свойственно пожилым людям, у которых естественные процессы старения сказываются на скорости обменных реакций, то сейчас оно встречается и среди молодых людей старше 30-40 лет. У мужчин риски развития реберно-позвоночных патологий в 3-5 раз выше, чем у женщин. Большинство случаев приходится на период от 20 до 35 лет.
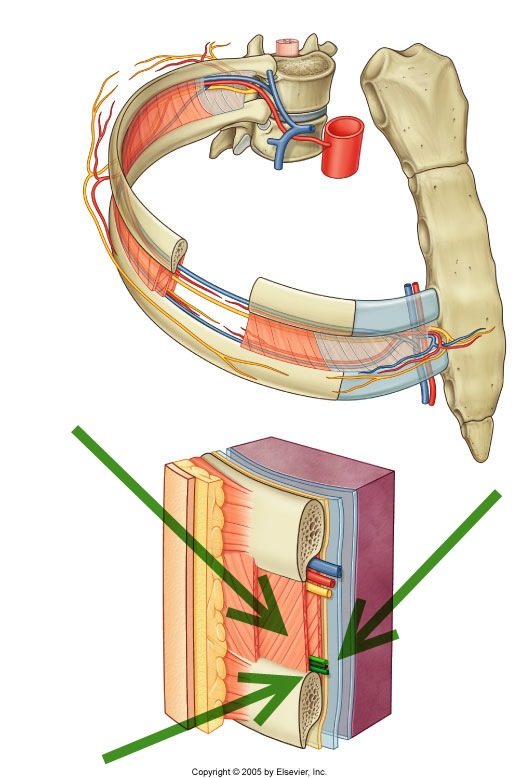
Реберно-позвоночный артроз развивается постепенно и проходит несколько стадий. Под действием провоцирующих негативных факторов грудной отдел спины подвергается воздействию извне. В ответ на раздражитель в области хрящей и сухожилий возникает воспаление. Если оно повторяется, патология переходит в хроническую форму. Возникает компенсаторная реакция – разрастание соединительной ткани в области дистрофии и формирование остеофитов. Это приводит к ухудшению подвижности суставов, деформации. Процесс замыкается: воспаление провоцирует деформацию, а деформация порождает воспаление. Чем больше изменений в суставе, тем более выраженными становятся симптомы заболевания: боль различной степени интенсивности, ограничение подвижности тела, амплитуда которого постепенно стремится к нулю.
Синдром Титце – диагностика
Синдром хрящевых реберных соединений входит в зону ответственности ортопедов, хирургов, травматологов и врачей общей практики. К ним необходимо обращаться при первых проявлениях симптомов. Врач проведет осмотр на котором выявит наличие припухлости хрящевых тканей. Скорее всего, пациенту придется сдать общие анализы крови и мочи, однако показатели в таком случае, часто бывают нормальными. Максимум что покажут анализы – наличие воспалительного процесса.
Далее, назначается более детальная диагностика:
- Рентгенологическое обследование следует первым в списке обязательных процедур. На начальных этапах болезни оно ничего не даст. Но большим плюсом будет исключение проблем с легкими и наличие других заболеваний.
- КТ (компьютерная томография) – вот она будет весьма полезна. С ее помощью врач сможет увидеть характерные изменения тканей. На ранних стадиях заболевание так же видно.
- МРТ (магнитно-резонансная томография) – наглядно покажет, что происходит в реберной ткани.
- Пункция. Если болезнь выявлена и находится в тяжелой стадии развития, пациенту назначают болезненную процедуру – пункционную биопсию. Если же нет уверенности в диагнозе, ее обойдут стороной.
С чем путают синдром Титце?
Синдром Титце или опухоль – вопрос распространенный. Болезнь часто путают с другими недугами, схожими по этиологии и симптоматике. У женщин заболевание часто путают с болезнями груди – мастопатией и мастодинией. Синдром Титце иногда определяют как межреберную невралгию, стенокардию или механические повреждения ребер. Человек с диагнозом редко сразу попадает к нужному врачу, как правило, первыми с заболеванием знакомятся невропатологи и онкологи. Далее они направляют больного к нужному специалисту.
Синдром Титце – рентген
Синдром Титце, снимок которого представляется на рентгене, не является решающим показателем. Рентген будет полезен для исключения заболевания легких и наличия опухолевых включений, как злокачественных, так и доброкачественных. Рентгенологическое обследование также способно показать первичные опухоли и метастатические, если таковые имеются. Но определить синдром при помощи рентгена можно только через 2-3 месяца от начала заболевания.
Синдром Титце на КТ
Синдром Титце (реберный хондрит) на ранних стадиях диагностируется при помощи компьютерной томографии. Этот метод позволяет найти и определить степень заболевания на самых ранних стадиях. КТ выявляет характерные для заболевания изменения в хрящевых тканях. Пациентам в большинстве случаев томографию назначают после рентгена из-за симптомов, схожих со многими другими заболеваниями.
Причины
Хотя причины возникновения синдрома Титце в настоящий момент до конца не выяснены, существует несколько теорий, объясняющих механизм развития этого заболевания. Наиболее популярной является травматическая теория. Многие пациенты, страдающие синдромом Титце, являются спортсменами, занимаются тяжелым физическим трудом, страдают острыми или хроническими заболеваниями, сопровождающимися тяжелым надсадным кашлем, или имеют травму ребер в анамнезе.
Сторонники этой теории считают, что из-за прямой травмы, постоянных микротравм или перегрузки плечевого пояса повреждаются хрящи, на границе костной и хрящевой части возникают микропереломы. Это становится причиной раздражения надхрящницы, из малодифференцированных клеток которой образуется новая хрящевая ткань, несколько отличающаяся от нормальной. Избыточная хрящевая ткань сдавливает нервные волокна и становится причиной возникновения болевого синдрома. В настоящее время травматическая теория наиболее признана в научном мире и имеет больше всего подтверждений.
Инфекционно-аллергическая теория. Последователи данной теории находят связь между развитием синдрома Титце и перенесенными незадолго до этого острыми респираторными заболеваниями, спровоцировавшими снижение иммунитета. В пользу этой теории также может свидетельствовать более частое развитие заболевания у лиц, страдающих наркотической зависимостью, а также у пациентов, в недавнем прошлом перенесших операции на грудной клетке.
Алиментарно-дистрофическая теория. Предполагается, что дегенеративные нарушения хряща возникают вследствие нарушения обмена кальция, витаминов группы С и В. Эту гипотезу высказывал сам Титце, впервые описавший данный синдром в 1921 году, однако в настоящее время теория относится к категории сомнительных, поскольку не подтверждается объективными данными.
Синдром Титце :
Обычно в анамнезе имеется недавняя болезнь с кашлем или недавняя напряженная физическая нагрузка.
Имеется локальная болезненность. При синдроме Титце наблюдается болезненная веретенообразная опухоль реберного хряща в реберно-хрящевом соединении, выявляемая при пальпации .
Хотя боль обычно исчезает спонтанно, припухлость при синдроме Титце может сохраняться еще долгое время после исчезновения болезненности.
Дифференциальная диагностика
Задача состоит в том, чтобы отличить эти два заболевания от других причин боли в груди, например :
Острый коронарный синдром — иррадиация боли в руку (руки) или челюсть, тошнота, потливость, одышка.
Перикардит — плевритная боль, шум трения перикарда, изменения на ЭКГ.
Сердечная недостаточность — одышка, базальные крепитации, повышенное яремное венозное давление .
Пневмония – кашель, лихорадка, грудные симптомы.
Легочная эмболия (ТЭЛА) — плевритическая боль, одышка, тахипноэ, снижение сатурации кислорода при пульсоксиметрии.
Расслоение аневризмы грудной аорты — внезапная рвущая боль, разница артериального давления между руками.
Перелом ребра — травма или кашель в анамнезе, болезненность при пальпации, могут быть кровоподтеки.
Боль в грудной клетке – болезненность, воспроизводимая при пальпации.
Желудочно-кишечные причины болей в груди — например, эзофагит, рефлюкс , пептическая язва .
Неходжкинская лимфома .
Научные исследования разницы между синдромом Титце и костохондритом
Диагноз обычно можно поставить на основании тщательного сбора анамнеза и осмотра.
Могут потребоваться исследования, чтобы исключить другие возможные причины боли в груди :
ЭКГ для исключения сердечно-сосудистых заболеваний; также, при необходимости, коронарография и т. д.
Рентгенография для исключения других патологий.
Ультразвук может играть роль в оценке и диагностике.
Некоторым пациентам могут быть полезны магнитно-резонансная томография (МРТ) или ПЭТ .
Отличия костохондрита и синдрома Титце после подтверждения диагноза.
Эти заболевания доброкачественные и самокупирующеюся.
Простой анальгезии (парацетамол или ибупрофен) обычно достаточно для купирования боли .
Могут помочь местные инъекции кортикостероидов длительного действия.
Блокада межреберных нервов также может помочь, но требуется редко.
Мануальная терапия или физиотерапия могут быть полезны для улучшения подвижности задних отделов ребер .
Прогноз и отличия между синдромом Титце и костохондритом.
Костохондрит: течение вариабельно, но в большинстве случаев симптомы исчезают в течение года .
Синдром Титце: боль обычно стихает в течение нескольких недель, при этом некоторый остаточный отек сохраняется в течение более длительного периода времени. Однако течение заболевания варьирует от спонтанной ремиссии до слабых болевых симптомов в течение многих лет.
Литература
1. Лэнхэм Д.А., Тейлор А.Н., Чессел С.Дж. и др .; Несердечная боль в груди: инструмент клинической оценки. Br J Hosp Med (Лондон). 2015 Май 76 (5): 296-300. doi: 10.12968/hmed.2015.76.5.296.
2.боль в груди ; NICE CKS, апрель 2020 г. (доступ только для Великобритании)
3.МакКонахи Дж. Р., Оза Р. С .; Амбулаторная диагностика острой боли в груди у взрослых. Ам семейный врач. 2013 фев. 187(3):177-82.
4. Рокицки В, Рокицки М, Райдел М ; Что мы знаем о синдроме Титце? Кардиохир. Торакохирургия Пол. 2018 сен 15 (3): 180-182. doi: 10.5114/kitp.2018.78443. Epub 2018 24 сентября.
5. Меттола Г., Перриконе С .; Синдром Титце. Mediterr J Rheumatol. 2020 апр 2431(2):224. doi: 10.31138/mjr.31.2.224. электронная коллекция 2020 июнь.
6. Шуман Дж. А., Суд Т., Паренте Дж. Дж. ; Костохондрит.
7. Чиполлетта Э., Ди Маттео А., Инкорвайя А. и др .; Когда боль в груди — это не «просто» синдром Титце: случай неходжкинской лимфомы. Клин Эксперт Ревматол. 2019 июль-август 37(4):714. Epub 2019 2 апр.
8. Doudouh A, Benameur Y, Oueriagli SN, et al; A case of Tietze’s syndrome visualized on PET/CT-FDG. Nucl Med Rev Cent East Eur. 201922(2):88-89. doi: 10.5603/NMR.2019.0021.
9.Zaruba RA, Wilson E; Impairment based examination and treatment of costochondritis: a case series. Int J Sports Phys Ther. 2017 Jun12(3):458-467.
10 . Grindstaff TL, Beazell JR, Saliba EN, et al; Treatment of a female collegiate rower with costochondritis: a case report. J Man Manip Ther. 2010 Jun18(2):64-8. doi: 10.1179/106698110X12640740712653.
Методы лечения болезни
Даже «запущенный» АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Заболевания опорно-двигательного аппарата требуют комплексного подхода. Лечение должно быть направлено на купирование боли, устранение воспалительного очага, восстановление тканей, предупреждая дальнейшее разрушение суставов и сухожилий. Терапия реберно-позвоночных артрозов включает следующие меры:
- Использование лекарственных препаратов.
- Физиопроцедуры.
- Мануальная терапия.
- Массаж.
- Посещение санитарно-курортных учреждений.
- Народная медицина.
Чтобы облегчить боль и воспаление в поврежденных областях, пациенту назначаются обезболивающие и нестероидные противовоспалительные препараты. Их действие направлено на снижение болевого синдрома, устранение воспаления и отека тканей. Продолжительность приема таких препаратов зависит от стадии заболевания, клинической картины и не оказывает негативного воздействия на другие органы и системы. Использовать нестероидные противовоспалительные средства можно на любой стадии болезни, но наибольшая эффективность от такой терапии отмечается, когда сустав еще не деформирован.
Хотя видео о лечении остеохондроза, все изложенные принципы актуальны и для темы этой статьи:
Широко применяется в терапевтических целях лекарственные препараты для наружного применения. Они нормализуют кровообращение в тканях, улучшают их питание, устраняют воспаление, отеки, боль. В эту категорию входят мази и гели. Самая оптимальная для эффективного использования гелей, мазей — начальная и средняя стадии патологии. Как только суставы начинают претерпевать дистрофические изменения, результат от такого лечения сводится к нулю.
При сильных мышечных спазмах больному назначаются миорелаксанты для снятия напряжения, расслабления тканей в поврежденных болезнью местах. Для восстановления хрящевых структур используются хондропротекторы. В их составе содержатся хондроитин и глюкозамин, которые по своим свойствам близки к натуральным суставным структурам. Эти лекарства призваны укреплять и защищать больное сочленение, стимулируя его восстановление и регенерацию.
Физиотерапия и физические упражнения укрепляют мышцы сочленений, увеличивают их выносливость. Они способствуют снижению массы тела, чем сокращают нагрузку на суставы. Посильные занятия спортом, физическая активность благоприятствуют восстановлению хрящевой ткани, что помогает бороться с болезнью. После занятий лечебной физкультурой мышцам необходимо расслабиться, поэтому больному потребуются курсы массажа.
Физиотерапевтические методики при реберно-поперечном артрозе:
- лазерная терапия. Под воздействием лазерного луча, действующего на область локализации воспаления, удается иссечь поврежденные ткани и купировать очаг разрушения сустава. Боль и отек постепенно проходят. Чтобы процесс не возобновился, больному необходимы систематический диагностический контроль, прием хондропротекторов;
- магнитотерапия. Методика аналогична лазерному лечению, за исключением того, что действующим механизмом в ней выступает магнит;
- ультразвук и фонофорез;
- гальванизация;
- иглотерапия. Относится к мануальной терапии. Этого недостаточно для полного исцеления. Используется в комплексе с другими технологиями.
Наибольший терапевтический эффект от таких методик достигается при лечении больного в санитарно-курортных условиях. Так пациент может комплексно подходить к проблеме. Методы мануального лечения, фито- и гирудотерапии пока недостаточно изучены, поэтому не рекомендуются в качестве самостоятельных терапевтических методик.
Когда в суставах уже начинаются деформации, консервативная медицина не в состоянии бороться с артрозом. Больному показано оперативное лечение. При несложных случаях деформации, дистрофии из поврежденного сочленения иссекаются фрагменты разрушенного хряща. После операции воспалительный процесс удается купировать.
Если дистрофические изменения слишком выражены, то хирургическое лечение проводится эндопротезированием с заменой деформированного костного соединения на искусственное. После радикального лечения наступает период реабилитации, включающий прием медикаментов, лечебную физкультуру, соблюдение диеты, профилактические мероприятия.


























