Как проявляются и ощущаются шевеления плода
Ощущения и характер толчков зависит от многих факторов:
- Предлежание плода. Если голова малыша опущена вниз, то интенсивность и толчкообразные движения приходятся на верхний сегмент живота. Порой локализуются в области правого подреберья. При неправильном предлежании, активность выражается во внутренних ударах нижнего сегмента округлившегося живота.
- Болевой порог беременной. Превышение его сопровождается болезненными ощущениями при движениях.
- Характер будущего малыша. Чрезмерная активность или наоборот вялость может быть признаком патологии, а может являться особенностью характера.
- Срок гестации. С увеличением срока беременности происходит усовершенствование мозговой деятельности и физиологической силы. Плод может реагировать на громкие звуки извне, голос мамы или окружающих ее родственников.
Удары приходятся в различные места: передняя часть брюшного пресса, спина, ребра, паховая зона.
Чем активнее малыш, тем сильнее его «приветы». Однако нужно уметь отличать физиологическую особенность характера от возможного патологического процесса.
Характер движений
Слабые толчки отмечаются на ранних сроках гестации. Их присутствие в более поздние сроки, а особенно на последних неделях могут означать мышечную слабость плода, аномалии в развитии или синдром задержки внутриутробного роста.
Болезненные ощущения сопровождаются другими клиническими симптомами и связаны с основным заболеванием беременной, например, почечная недостаточность или варикоз.
Болезненные толчки в умеренных количествах являются признаком нормы, но только в том случае, если срок беременности составляет от 35 недель.
Причиной тому становится большой вес или вынашивание нескольких плодов одновременно.
Слишком активные шевеления несут признак развития недостатка кислорода (гипоксия). Дефицит кислорода возбуждает нервную систему плода, и тот, в свою очередь начинает «буянить», доставляя будущей маме боль.
Подтвердить или опровергнуть гипоксию можно при помощи КТГ или УЗИ.
Недостаток кислорода пагубно отражается на малыше и может привести к тяжелым нарушениям развития ребенка.
Допплерометрия на 32 неделе беременности
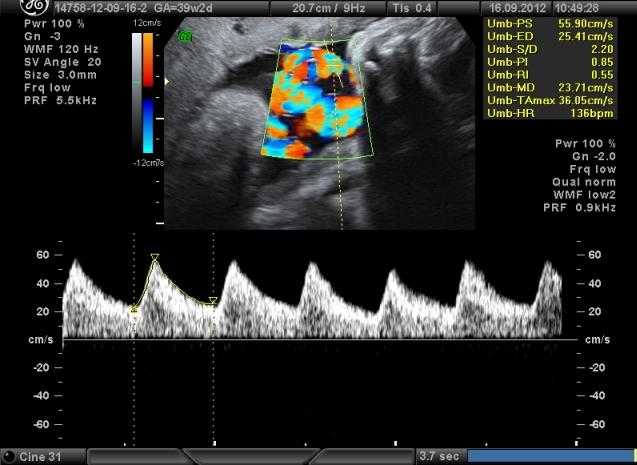
Допплерометрия при беременности
Доплеровское исследование проводится для оценки состояния кровообращения плода и в системе мать-плод. Оценивается состояние крупных сосудов (артерий), работа сердца плода. Оценивается состояние сосудов матери, которые имеют отношение к плоду – маточные сосуды, пуповинные. Однако к допплерометрии существуют показания во время беременности, так как это более нагрузочная процедура, чум простое ультразвуковое исследование.
Состояние матери
Показания к допплерометрии: патология сосудов матери. Сюда относится артериальная гипертония, которая может быть связана как с первичной гипертензией, так и с патологией почек, причём патология почек всегда является показанием к допплерометрии. Предпосылкой для исследования также служит сахарный диабет, который может быть причиной недостаточного кровоснабжения плода. Также сюда относятся тяжёлый токсикоз беременной, наличие резус конфликта при беременности.
Состояние системы мать-плод
Расшифровка допплерометрии важна здесь для установки факта наличия гипоксии плода. Сюда относятся маловодие, преждевременное созревание плаценты, нарушения кровотока по пуповинным артериям. Маловодие – косвенный признак нарушения кровообращения в системе. При малом количестве амниотической жидкости плоду «тесно», могут развиваться нарушения развития опорно-двигательного аппарат плода. Преждевременное старение плаценты, как и маловодие, создаёт риск гипоксии плода, который очень чувствителен к кислородному голоданию.
Также важно оценивать состояние кровообращения в артериях матки. При нахождении во время только одной пуповинной артерии также необходимо проводить допплерометрию
Состояние ребёнка
В случае, когда при обычном УЗИ находят нарушение развития или функционирования сердца (пороки, нарушения ритма), а также патологии крупных сосудов, проводят допплерометрию. Многоплодная беременность может привести к неравномерному распределению кровотока к каждому из плодов. Также показанием для допплеровского исследования служит задержка внутриутробного развития плода.

Анамнез предыдущих беременностей
В случаях, когда у женщины во время предыдущих беременностей были нарушения развития плода (выкидыши, невынашивание, задержка внутриутробного развития плода), существуют показания к проведению допплеровского исследования.
Допплеровское исследование при выявлении патологии проводится не единожды. Оценивается состояние плода на фоне проводимого лечения.
Когда появляются первые шевеления плода при беременности?
Первое шевеление плода появляется на 7–8-й неделе беременности. На этом сроке эмбрион еще совсем маленький, поэтому он не соприкасается с маточными стенками, а значит, женщина не ощущает его движений.
Как правило, будущие мамы начинают чувствовать шевеление плода в промежутке между 16-й и 20-й неделей. Некоторые женщины утверждают, что ощущают пиночки еще в первом триместре беременности, но, вероятнее всего, это объясняется психосоматическими фантазиями. Ведь так хочется поскорее почувствовать, как развивается и растет долгожданный комочек счастья.
Бывают и абсолютно противоположные ситуации: когда идет 20-я неделя беременности, а будущая мама так и не ощутила заветных шевелений. Растут переживания, учащаются необоснованные походы на УЗИ. Если женщина ожидает первенца, то вполне нормально не чувствовать, что малыш двигается в утробе до 20-й недели. Когда беременность повторная, высока вероятность столкнуться с шевелениями уже на 16-й неделе.
Шевеления на 32 неделе беременности
С увеличением срока беременности шевеления малыша в животике будущей мамы становятся более сильными и активными.
Когда наступает 32 неделя беременности шевеления становятся очень явными, и их уже прекрасно видно стороннему наблюдателю.
Возможно, и Вы, сидя в женской консультации, наблюдали, как другие мамочки на большом сроке беременности, прикрывают живот ладошкой, либо начинают слегка его поглаживать стараясь успокоить разбушевавшееся дитя.
Ребёнок на 32 неделе беременности
Ваш ребёночек становится совсем большим, его вес составляет около 1800 г, а рост почти 40 см. Фактически ребёнок уже выглядит как настоящий человек, однако пока он ещё очень худенький. И главная задача оставшегося срока беременности — нарастить себе как можно больше жировых отложений.
Не удивляйтесь тому, что в последние 2 месяца беременности — с 32 недели беременности и до 38 недели – Ваша прибавка в весе будет очень существенной.
Однако, учитывая, что организм уже устал и истощается – врачи начинают очень пристально следить за Вашим самочувствием и ругать за лишние граммы.
К этому с одной стороны стоит отнестись с пониманием – поскольку повышенное внимание врачей вполне обосновано. Если у Вас есть симптомы, отягчающие течение беременности, например, такие как токсикоз во время беременности, изжога, низкий гемоглобин, угроза прерывания на раннем сроке – наблюдение врачей необходимо
Важно: не стоит брать на веру все, что говорят Вам врачи, а стоит иметь собственную голову на плечах. Учитывайте, что при возникновении спорного вопроса Вы всегда имеете возможность получить независимое мнение и обратиться за дополнительной консультацией к другому врачу
Учитывайте, что при возникновении спорного вопроса Вы всегда имеете возможность получить независимое мнение и обратиться за дополнительной консультацией к другому врачу.
Как часто шевелится малыш на 32 неделе беременности?
Как и в любом другом деле, есть определённые нормы, которые позволяют ориентироваться на самочувствие малыша внутри мамы. Ведь не будете же Вы каждый раз делать УЗИ, чтобы убедиться, что все в порядке.
Итак, считается, что норма шевелений ребёнка это около 12-15 раз в час.
Однако, как и у новорожденного ребёнка у плода на 32 неделе беременности уже есть чётко выраженные ритмы сна и бодрствований.
Поэтому внимательно наблюдая за поведением ребёнка внутри живота в течении 2-3 суток, Вы уже можете составить приблизительную картину того, как ребёнок проводит время -когда наиболее активен, а когда наоборот малоподвижен.
Если вдруг в какой-то момент Вы отметите, что шевелений не чувствовали достаточно продолжительное время, и внутри Вас нарастает тревога, иногда может казаться, что какое-то «шестое чувство» внутри Вас сигналит об опасности – это повод обратиться на очный прием в врачу.
Акушер гинеколог сможет прослушать сердцебиение ребёнка и при необходимости провести ряд дополнительных исследований, таких как КТГ или УЗИ.
Тест шевелений ребёнка
Для того чтобы убедиться, что с ребёнком всё в порядке, Вы можете в домашних условиях провести тест шевелений ребёнка. Данный тест впервые предложил Д.Пирсон и с тех пор практически все акушеры-гинекологи рекомендуют его к использованию.
Как правильно провести тест на шевеления?
- Возьмите лист бумаги и нарисуйте на нём вот такую таблицу: Начиная с 9 часов утра Вы начинаете считать шевеления плода и отмечаете каждое десятое шевеление в таблице. Подсчёт шевелений заканчивается в 21-00.
- После того как таблица составлена, Вы можете оценить результаты. Если число шевелений больше десяти – это говорит о том, что ребёнок чувствует себя хорошо и его активность соответствует норме.
Если Вы проводите тест на протяжении нескольких дней и число шевелений меньше 10 – это повод обратиться к врачу за консультацией.
Обязательно возьмите с собой составленный график шевелений. Это позволит врачу более точно отследить состояние плода.
Еще один немаловажный момент, который позволит Вам более спокойно относиться к шевелениям плода, это то, что на 32 неделе беременности шевеления ребёнка могут быть не такими активными как раньше, поскольку плод уже достаточно большой и пространства для движений не так уж много.
Также многие мамы при проведении теста шевелений часто о нём забывают, и Вы можете элементарно пропустить шевеления или не посчитать их.
Поэтому тест шевелений ребёнка достаточно субъективный тест и может служить ориентиром для более детальных клинических исследований.
Людмила Шарова.
Людмила Шарова
Размеры живота, самочувствие будущей мамы, возможные проблемы
На 32 неделе дно матки поднимается на 31-33 см выше лонного сочленения. Это уже практически максимум (обычно данный параметр растет до 36 недели), поэтому будущая мама сполна ощущает все «прелести» своего положения:
- Чувствует себя неуклюжей и неповоротливой.
- Задыхается при ходьбе и подъемах по лестнице.
- Страдает от изжоги, запоров, метеоризма.
- Жалуется на боль в спине, тазу, ногах.
- Замечает отечность ступней, лодыжек, кистей, лица.
- Часто бегает в туалет и меняет нижнее белье из-за того, что непроизвольно подтекает моча.
- Изнемогает от зуда кожи в области живота.
У многих беременных на этом сроке становится плоским или и вовсе вылазит наружу пупок, еще четче вырисовывается темная линия на животе, тяжелеет грудь (с нее выделяется молозиво). После родов все вернется в прежнее состояние кроме молочных желез – им предстоит обеспечивать ребенка грудным молоком.
Помимо этого, на 32 неделе беременности усугубляются и другие проблемы. К ним можно отнести геморрой, варикозное расширение вен (вены увеличиваются не только на ногах, но и в области гениталий), молочницу (вагинальный кандидоз следует пролечить до родов, чтобы малыш не заразился грибком при прохождении по половым путям мамы), анемию. С решением этих проблем поможет наблюдающий гинеколог и флеболог (специалист по венозным сосудам).
Чтобы к родам не набрать слишком много веса, будущая мама должна очень тщательно продумывать свой рацион, особенно сейчас, когда большую часть времени проводит дома возле холодильника. Оптимальная прибавка массы за неделю – 200-300 г. Упор желательно делать на белковую пищу и полезные углеводы (те, что долго усваиваются). Если есть запор и изжога, питание должно способствовать облегчению этих состояний.
32 неделя беременности: Проблемы и угрозы
На поздних сроках вынашивания плода, мамочку мучают неприятные и болезненные ощущения. Однако есть и такие счастливицы, которые с данными проблемами практически не сталкиваются, что является свидетельством хорошей выносливости организма и отличного здоровья. Но все же большинство мамочек испытывают ряд недомогания вплоть до самого появления крохи на свет.
- Алгия, возникающая в абдоминальной области и пояснице, вызвана ростом плода и растяжением матки. В результате растяжения мышц матки и нагрузки на позвоночный столб, такие ощущения будут преследовать женщину до родов. Помимо этого, рост живота вызывает растяжение кожных покровов, которое сопровождается зудом.
- Болевые ощущения в тазу возникают в результате расхождения костей, которое необходимо для подготовки таза к родам. Хотя этот процесс начинается еще с первого месяца беременности, дискомфорт он начинает приносить только в последнем триместре.
- Головная боль и боль в шее, довольно часто беспокоит мамочек, которые страдают перепадами АД. Кроме этого, женщина чувствует сонливость и слабость. Если приступы головной боли слишком частые и длительные, начинают появляться сильные отеки и постоянная тошнота, то скорее всего, начал развиваться поздний токсикоз, который при несвоевременном врачебном вмешательстве грозит будущей мамочке и малышу летальным исходом.
- Боль в районе ребер возникает из-за постоянной активности малыша. Во время движения конечностями в полости матки и полном, резком выпрямлении тела, плод вызывает у женщины неприятные ощущения.
ОРВИ и повышение температуры на 32 неделе беременности
Чтобы предотвратить простуду, лучше всего заниматься ее профилактикой заранее
Будущая мамочка должна предпринять следующие меры предосторожности: не посещать места с большим скоплением людей, пить витаминные комплексы и теплее одеваться в холодные и дождливые дни. Но если простуды все же не удастся избежать, нужно обратиться к врачу, вызвав его на дом либо самостоятельно посетив поликлинику. Кроме посещения врача, беременная должна тщательно следить за своим состоянием
Ей необходимо следить за своими температурными показателями и если они превысят 37,5, следует выпить парацетамол или чай с малиной, чтобы пропотеть. Принимать какие-либо препараты необходимо только по предписанию врача. Самодеятельность может серьезно навредить малышу
Кроме посещения врача, беременная должна тщательно следить за своим состоянием. Ей необходимо следить за своими температурными показателями и если они превысят 37,5, следует выпить парацетамол или чай с малиной, чтобы пропотеть. Принимать какие-либо препараты необходимо только по предписанию врача. Самодеятельность может серьезно навредить малышу.
Лучше лечиться при помощи фитотерапевтических и народных средств, однако отвары лекарственных трав необходимо употреблять только после консультации у специалиста. Комнату, в которой находится будущая мамочка, нужно проветривать дважды в день, а также беременная должна употреблять много чая, молока с медом и фруктовых морсов.
Следует также учесть, что в период вынашивания плода, температура у женщины может быть повышена до 37 градусов, поэтому заметив такой показатель на термометре, не стоит паниковать, так как для беременной это абсолютно нормально.
Влагалищные выделения на 32 неделе беременности
На сроке 32 неделя беременности могут появиться водянистые выделения или выделения с примесью крови. Они являются признаками подтекания околоплодных вод либо начала преждевременных родов. При наличии подобной симптоматики будущая мамочка должна срочно отправляться в роддом, где ей окажут медицинскую помощь.
Нормальный влагалищный секрет имеет прозрачный либо белесый оттенок, однородную консистенцию и отсутствие запаха. Если же выделения приобрели творожистую консистенцию, желтоватый оттенок и неприятный запах, то у женщины начала развиваться молочница, которая требует срочного лечения, так как в запущенных случаях она может нанести серьезный вред ребенку.

Первые ощущения
Ощущения о развитии новой жизни в утробе носят различный характер. Первые толчки сравниваются с маханием крыльев бабочки или проплывающей мимо рыбки, которая аккуратно касается живота и вновь скрывается.
Кто-то отмечает булькающие ощущения и порой связывает их с несварением в желудке.
Будущая мама может «услышать» не только как ребенок стучит ей, но и как икает, в таком случае бульканье именно один из этих признаков.
Одна мама, рассказала, что когда ожидала первое пополнение в семье, то где-то недели с 18 в животе появились мышечные спазмы, которые в положении лежа можно было заметить, но ей и голову не пришло, что это малыш начинает с ней общение. Только когда «спазмы» вошли в привычку, мама догадалась об активности дитя.
Первые шевеления ощутимы, но увидеть их пока то нельзя. Как только ребенок еще немного подрастет его «приветы» станут заметны окружающим.
Доктору на заметку
Итак, наступил тот день, когда вы поняли: ребенок двигается. Запомните дату. Врач обязательно спросит о ней и отметит в обменной карте. По этому параметру он высчитает предполагаемый срок родов. Во время первой беременности к дате прибавит 20 недель, при повторной — 22.
По шевелению можно определить положение плода. В месте его наибольшей активности обычно располагаются конечности. Если толчки в основном ощущаются ближе к диафрагме, ребенок лежит головкой вниз. Если в нижних отделах живота — вероятно тазовое предлежание. До 34-35 недель у ребенка есть возможность занять правильное положение.

Разрешенные лекарства
классификации FDAПрименение при беременности и грудном вскармливании
- Жаропонижающие средства для сбивания повышенной температуры тела – разрешены лекарства, содержащие в качестве активного вещества парацетамол (Акамол-Тева, Далерон, Ифимол, Калпол, Панадол, Лупоцет и др.) или ацетилсалициловую кислоту (Аспирин, Ацетилсалициловая кислота). Лучше использовать средства с парацетамолом – он более безопасен. Но и ацетилсалициловой кислоты бояться не нужно, так как последние исследования показали ее безвредность для плода в третьем триместре беременности. Ранее считалось, что ацетилсалициловая кислота опасна в третьем триместре, но в настоящее время это мнение признано ошибочным.
- Препараты против сухого кашля – разрешены лекарства, содержащие в качестве активного вещества декстрометорфан (Акодин, Падевикс, Парацетамол ДМ, Туссин плюс).
- Отхаркивающие препараты для выведения мокроты – разрешены лекарства, содержащие в качестве активных веществ гвайфенезин или бромгексин (Бронхикум, Бронхипрет, Гербион, Геделикс и др.).
- Препараты от заложенности носа и насморка – разрешены только местные формы (капли в нос и спреи) на основе псевдоэфедрина, фенилэфрина (Виброцил, Оринол Плюс, Ринопронт), ксилометазолина или оксиметазолина (Для Нос, Галазолин).
- Препараты от аллергии – разрешены любые антигистаминные лекарства, относящиеся к III-му поколению (Аллегра, Дезлоратадин, Норастемизол, Телфаст, Эзлор, Эриус и др.).
- Обезболивающие препараты – разрешены лекарства, содержащие в качестве активных веществ дротаверин (Но-Шпа, Дротаверин), папаверин (Папаверин) или магнезию (магния сульфат).
- Антацидные препараты (против изжоги) – разрешены лекарства, содержащие в качестве активного вещества магния и алюминия гидроксид (Алмагель, Алюмаг, Гастрацид, Маалокс, Фосфалюгель).
- Противогрибковые препараты (от кандидоза, молочницы) – разрешены исключительно местные формы (свечи, крема и мази для вагинального введения): Клотримазол, Микогал, Миконазол, Натамицин, Нистатин, Сертаконазол, Эконазол.
- Средства для лечения геморроя – разрешены только местные формы (свечи, крема и таблетки для введения в прямую кишку): Гепатромбин, Добезилат кальция, Проктогливенол, Релиф, Троксерутин, Эскузан.
- Слабительные препараты (от запоров) – разрешены любые сиропы с лактулозой (Дюфалак, Порталак, Нормазе и др.).
- Противодиарейные средства (от поноса) – пробиотики (Линекс) и сорбенты (Смекта).
- Антибиотики – можно применять любые лекарства из группы пенициллинов (Амоксициллин, Амоксиклав), группы цефалоспоринов (Цефуроксим, Цефалексин), а также Нитрофурантоин, Эритромицин, Полимиксин, Линкомицин, Клиндамицин.
- Гипотензивные препараты (для снижения артериального давления) – можно принимать препараты, содержащие в качестве активного вещества метилдопу (Метилдопа, Допегит), метопролол (Беталок, Метолол, Метопролол, Эгилок), атенолол (Атенол, Атенолол, Бетакард, Тенормин), а также Нифедипин. Нифедипин применяется исключительно эпизодически, когда нужно быстро снизить слишком высокое артериальное давление, а препараты метилдопы, атенолола и метопролола используются курсами для поддержания давления в пределах нормы. При этом в первую очередь беременным на 32-й неделе назначают препараты метилдопы, так как они самые безопасные. И только при неэффективности метилдопы, для курсового приема назначают препараты атенолола или метопролола.
- Противовирусные препараты (против гриппа и ОРВИ) – по рекомендации ВОЗ допускается прием препаратов, содержащих в качестве активного вещества осельтамивир (Тамифлю) или занамивир (Реленза). Однако нужно помнить, что, несмотря на рекомендацию ВОЗ, оба препарата относятся к группе С, поэтому принимать их можно только под контролем и по назначению врача.
- Противоотечные препараты (для устранения отеков) – можно пить аптечный почечный чай и препараты магния (Магне В6, Магнерот и др.).
Диагностика патологии
Изменение характера и интенсивности шевелений у будущего малыша свидетельствует о его неблагополучии. Грозным признаком выступает отсутствие движений в течение 6 и более часов, что требует немедленного обращения за медицинской помощью. К методам исследования состояния плода относятся:
Аускультация сердечных сокращений плода
Выслушивание частоты сердечных сокращений проводится непосредственно акушером при помощи акушерского стетоскопа (деревянная трубка). В норме частота сердцебиения плода равна 120 – 160 ударам в минуту. При отклонении в ту или иную сторону говорят о кислородном голодании малыша, что требует проведения инструментальных методов исследования.
Кардиотокография (КТГ)
КТГ по праву считается доступным, надежным и наиболее точным методом оценки состояния плода. Проводится КТГ с 32 недели гестации, а при подозрении на внутриутробную патологию и в более ранних сроках (с 28 недель). При помощи кардиотокографии регистрируют не только движения плода, но и ритм его сердечных сокращений и сокращения матки. Исследование проводится следующим образом: беременную укладывают на кушетку, а на живот крепятся 2 датчика. Один в хорошо выслушиваемом месте сердцебиения плода (он и будет регистрировать ЧСС), а другой рядом (фиксирует маточные сокращения). Запись кардиотокограммы проводится на протяжении, как минимум, 30 минут, но возможно и увеличение времени исследования до 1,5 часов. Во время снятия кардиотокограммы женщине необходимо отмечать каждое движение малыша и нажимать на специальную кнопку. Анализ кардиотокограммы включает:
- базальный ритм ЧСС (норма 120 – 160 ударов в минуту);
- амплитуда вариабельности (допустимость отклонений в большую или меньшую сторону) базального ритма (норма 5 – 25 ударов в минуту);
- децелерации (внезапные скачки кривой вниз) – в норме отсутствуют или наблюдаются спорадические, укороченные и неглубокие;
- акцелерации (внезапные скачки кривой вверх) – в норме должно быть не менее 2 в течение 10 минут исследования.
Для более точной диагностики состояния плода проводится КТГ с функциональными пробами (без нагрузки и с введением внутривенным окситоцина).
УЗИ с допплером
Проведение ультразвукового исследования позволяет оценить размеры плода, соответствие их сроку беременности (при хронической гипоксии отмечается отставание в размерах). Также врач изучает строение плаценты, степень зрелости (признаки старения), объем амниотической жидкости и ее вид (при кислородном голодании малыша изменяются данные показатели). С помощью допплерометрии изучаются плацентарные и пуповинные сосуды, скорость кровотока в них. Если кровоток снижен, говорят о внутриутробной гипоксии плода.
Во время проведения УЗИ на протяжении 20 – 30 минут оцениваются движения ребенка, его ЧСС и тонус мышц. Если плод не испытывает дискомфорта, то его конечности согнуты – признак нормального тонуса мышц. В случае разогнутых ручек и ножек говорят о сниженном тонусе, что указывает на кислородное голодание.
Видео: акушер-гинеколог о шевелениях плода
Время, когда женщина начинает чувствовать шевеления малыша, у всех индивидуально. В гинекологии обозначен срок для первородящих — 20 недель, для повторнородящих — 18 недель. В зависимости от множества факторов эти нормы могут незначительно отклоняться в любую сторону, но после 22 недель каждая мама должна ощутить толчок от плода. Главное — правильно и полезно использовать время общения.
Здравствуйте! Меня зовут Елена. Мне 41 год. Имею высшее педагогическое образование, специализация — филология. Работала в редакции газеты менеджером-координатором проекта, с широким спектром обязанностей. Активно занимаюсь самообразованием в сфере медицины, психологии, педагогики. Люблю писать. Замужем, воспитываю троих детей.
Для чего проводится УЗИ на сроке 32 недель?

В 3 триместре на сроке 32-33 недель УЗИ обследование проводится с целью оценки состояния плаценты и пуповины. Осмотр данных органов проводится не только на 32 неделе, но и в более ранний период беременности. На данном сроке врач также проводит диагностику состояния иных внутренних органов женщины, таких как матка и придатки. При наличии каких-либо нарушений в функционировании организма женщины или плода женщине нужно ложиться на сохранение.
Целью проведения УЗИ обследования на сроке 32 недель также является выявление окончательного прилежания плода. Если данный показатель в норме, то есть малыш лежит вниз головкой, то данные сведения заносятся в карту. При тазовом прилежании плода врач вносит в карту соответствующие данные и с согласия будущей матери меняет положение малыша при помощи ручной наружной корректировки.
Если ребенок лежит косо или поперёк живота, то это может сигнализировать о недостатке кислорода. Для получения точных сведений по поводу данного симптома женщины проходят допплерометрию.
В процессе проведения УЗИ исследования на сроке 32 недель специалист имеет возможность диагностировать любые нарушения в функционировании плаценты, типа фетоплацентарной недостаточности. Такого рода нарушения в работе плаценты способны отрицательно сказаться на пищеварительной и дыхательной системе организма ребенка, спровоцировав осложнения в их работе. Ненормальное состояние плаценты приведет к ослаблению защитных функций детского организма, а также к получению в недостаточном количестве гормонов, которые необходимы для полноценного развития плода. Нормативные показатели плаценты следующие:
- По норме расположение плаценты должно быть таковым: не происходит перекрывания нижним краем плаценты внутреннего выхода шейки матки;
- В течение раннего периода беременности зрелость плаценты имела нулевую степень. По достижению 32 недель развития плода данный показатель плаценты приравнивается к 1. Второй степени зрелости данный орган достигает не ранее 34 недель беременности;
- Что касается толщины плаценты, то к 32-м неделям средним нормативным показателем является величина в 33 мм;
- Околоплодные воды измеряются и представляются амниотическим индексом, нормативные показатели которого находятся в пределах от 150 до 250 мм.





























